今回の波はこれまでで最大です
デルタ株と夏休みが重なり、大流行になっています
今のところ、緊急事態宣言の効果もみえてきません
頼みのワクチンは今回の波を抑えることはできません
ワクチンは次の波を抑える作用しかありません
今のところ、有効な対策はなさそうです
燃えるだけ燃えて、自然鎮火を待つしかないのでしょうか・・・・
自分の身を守るのは、自分です
誰も守ってくれはません
ウイルスは日々進化しています
私たちの感染対策はどうでしょうか・・・
変異は2週間で一箇所程度の速度で起こっています
人類にとって脅威となる変異は、
・感染力(伝播性)が上がる
・毒性が上がる:重症化や死亡率が増える
・免疫逃避:ワクチンが効きにくくなる、再感染する
の3つです
WHOは脅威となる変異株を見張ってきました
懸念される変異株(VOC:Variant of Concern)と
注目すべき変異株(VOI)に分類しています
VOCの中には、アルファ、ベータ、デルタ、ラムダがあります
第四波で猛威をふるったのが、アルファ株です
アルファ株になって重症化しやすくなった印象がありました
そのため、大阪では一気に重症患者さんが出現し、
ICUが溢れてしまいました
今回の波の原因になっているのは、デルタ株です
デルタは感染力が爆あがりした印象です
感染力と重症化と免疫逃避について、
元祖コロナとデルタの違いをみてみましょう
デルタは元祖と比べて色々変わっていますが、
一番の特徴は感染力が強いことです
重症化もしやすく、
明らかに若年者や重症化リスクのない人も重症化しているので、
恐ろしいウイルスです
重症化のスピードは元祖→アルファ→デルタになるにつれ、
早くなってきた印象です
免疫逃避については、
元祖に比べて感染・発症予防効果は下がってはいますが、軽度です
重症化しにくい効果はしっかりあるのが、
ありがたいですね
デルタの感染力は半端ないです
以前は家族内で陽性者がでた場合、何人かは陰性のまま経過する人もいました
ですが、今回は全員感染してしまっていることが多いです
感染者とマスクを外して会話すると、もれなく感染するイメージです
イチロー選手の打率が、ゴルゴ13になった感じです
ではどうして、デルタはそんなに感染しやすいのでしょうか?
それは正確にはわかっていませんが、
体内でのウイルスが以前のコロナウイルスよりも多く作られることで、
飛沫として飛び出るウイルスも多くなっているから
と考えられています
空気感染しているのか?が気になるところですが、
現状ではおそらくしていないと考えられいます
空気感染をする疾患(麻疹や結核)は、
満員電車に一人でも感染者がいたら乗客全員アウトです
そこまでの感染力はないと考えられていますが、
マイクロ飛沫(エアロゾル)は空気中に漂っている可能性が高く、
換気が悪い空間では離れていても感染する可能性はあると思います
今後の知見を待ちたいです
とりあえず、現状できる対策としては、
マスクは引き続き有効なので、マスクはしましょう
マスクをせずにぺちゃくちゃと大きな声で話している人がいる
カフェやお店は避けましょう
外食するなら、個室か、換気がよくできているお店を選びましょう
曝露して、体内にウイルスが入ってきた後、
以前よりもウイルスが大量生産されますので、
潜伏期(曝露してから症状が出るまでの時間)が短くなっています
曝露後、5〜6日⇨3〜4日に変わってきています
発症は前倒しになりましたが、
14日目までは発症する可能性は残っています
感染者に接触後、2週間は注意が必要です
今、病院に入院しているメインの患者さんは、高齢者ではありません
50代以下の中年の方々です
働き盛りで家庭もある普通の人たちが、入院を余儀なくされています
これが、どういうことかわかりますか?
確かに高齢者に比べれば、致死率は低く、
亡くなられる人は少ないです
ですが、感染者が多ければ重症化する人ももちろん増えてきます
40-50代の人は重症化しても、
余力があるので生死の狭間で持ち堪えることができます
ICUに入る重症な方の治療は、綱渡りをしているようなイメージです
合併症と呼ばれる望ましくない事態が起きて、
コロナ以外が原因で亡くなられる人もいます
治療がうまくいったとしても、身体機能や精神へのダメージは凄まじいものがあります
それはテレビのニュースで流れてくる一日の死者数のような
「数字」としてみえてくるものではありません
ですが、流行地で働いている現場の人はみんな知っています
悲劇的な経過を辿った人を何人も経験していると思います
救えなかった命があるたびに、医療者は心を痛め悲しみます
ですが、悲しんでいる暇もないほど、
多くの患者さんと向き合っていることが想像されます
流行地でコロナ診療に携われている方々、本当にご苦労様です
最近、ワクチンを打った人が増えてきました
ワクチンを打ったからもう大丈夫
と思っている人が多いですが、
ワクチンを打っても感染します
ブレイクスルー感染と呼ばれます
ブレイクスルー感染はどうして起きるのでしょうか?
海外ではワクチン接種者の多くが感染してしまいました
一番の原因は、普通の生活に戻したことです
みなさんも大谷選手の活躍をテレビでみている時に、思いませんでしたか?
誰もマスクしていない!!!!
アメリカの人はマスクが大嫌いなようです
隙あらば外したいのでしょうね・・・
普通の生活に戻したら、ブレイクスルー感染を起こしたため、
アメリカではCDCが慌てて先日、方針転換しました
「流行地では屋内ではマスクしてください」と
どうしてこうなったか?というと、
これまでのアルファはワクチン接種者からワクチン接種者への感染は
起こりにくいという認識でした
ですが、デルタに感染した人の体内から、
ワクチン接種していない人と接種した人で同じくらいのウイルス量が検出されています
つまり、ワクチンを打っても他の人に感染させてしまう可能性があるということです
マスクをつけて、他の人にうつさないでください!というのが、
本当のメッセージです
他にもブレイクスルー感染の原因は色々あります
・中和抗体がつきにくに人で起こしやすい
・時間が経って中和抗体レベルが低下してきた
イスラエルではすでに3回目の接種を開始しています
中和抗体は下がってくるのは当たり前です
知りたいことは、
中和抗体がどのレベルまで下がったら、再感染を起こしやすいか?
下がったとしても重症化は防げるのか?
いつ、ブースターとして3回目の接種を行うべきか?
誰に3回目を打つべきか?
これらは今後の課題であり、もう少しすれば明かになるでしょう
新型コロナウイルスに感染した人はさまざまな経過をたどります
喫煙、肥満、高血圧、糖尿病、脂質異常症のような重症化リスクが、
多いと重症化しやすいのは確かです
ですが、
重症化リスクが多ければ、必ず重症化するわけではなく、
ケロッと治って退院していく人もいます
一方で基礎疾患のない、重症化リスクのない若い女性が、
どんどん悪化して重症化してしまうこともあります
本当に怖いです
印象としては、ロシアンルーレットのような感じです
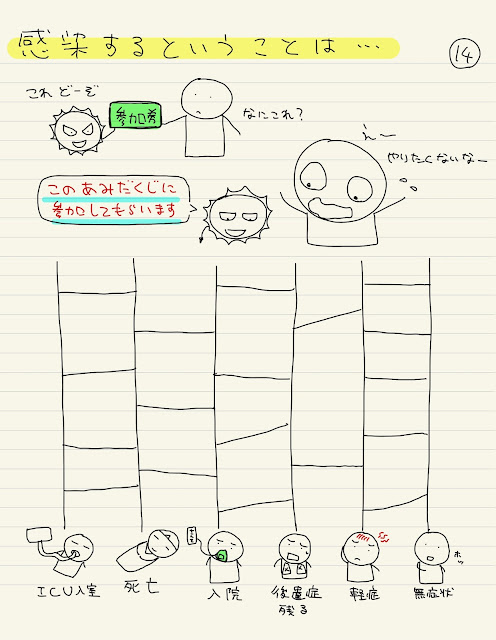
「死ぬ可能性があるあみだくじ」
をやらされているようなイメージでもいいです
あみだくじの最終地点は誰にもわかりません
ICUに入ったとしても、運よく後遺症もなく退院できる人もいます
ですが、挿管されている時間が長く、気管切開になってしまう人や
寝ている時間が長く、手足に力が入らなくなってしまう人もいます
そうなると、コロナ以外の問題で命に危険にさらされたり、
リハビリが必要で退院できないという事態になります
死なないから感染してもいい、というわけではありません
子供や若い世代にとっては、このあみだくじは、
何の恐怖も感じません
宝くじで一等が当たるレベルの確率でしか、重大なことは起こらないからです
ですが、このあみだくじは人によって異なります
ワクチンを打っていないおじいちゃん、おばあちゃんにとっては、
恐怖のあみだくじになります
人にうつすというのは、
「死ぬかもしれないあみだくじ」の参加券をあげているのと同じことです
そんなこと誰がしますか?
誰もしませんよね
今、一番危険なのはワクチンが打てていない40-60歳代の人たちです
60歳代以上の人にとっては、
16本のうち、1本は死亡という恐ろしいあみだくじです
もちろんこの本数は、
年齢、重症化リスク、ワクチン接種の有無で変わってきます
ワクチンを打っておくと、死亡やICU入室という未来の可能性が
ほぼ消えるので、ひとまず安心です
ワクチンの最近の話題として、
・アストラゼネカの血栓症
・mRNA(ファイザー、モデルナ)の心筋炎・心膜炎
・モデルナアーム
があります
ここでは心筋炎について解説します
特徴としては、若い男性に多くみられる反応です
心臓の筋肉や膜に炎症が起こり、胸が痛かったり、
呼吸が苦しくなったり、動悸がしたりする症状がみられます
深呼吸で痛みが出る人もいます
2回目のワクチン接種後に多く、
ワクチン接種の3-4日目に多いです
心臓の炎症というと心配になりますが、過度に恐れる必要はありません
軽症、つまり自然に治る人が多く、
亡くなられた人はいないようです
(今後変わる可能性はあります)
大事をとって、
ワクチン接種後の1週間は激しい運動は控えるのが良いかと思います
シンガポールではそういう声明が出ています
ワクチン接種後の心筋炎の頻度は非常に稀で、
10万人あたり1人の割合です
一方、新型コロナに感染したアスリートのうち、
2.3%に心筋炎が見つかったという報告もあります
つまり、10万人あたり2300人です
というわけで、ワクチン接種後の心筋炎という副反応が新たにわかりましたが、
・非常にまれであること
・いずれも軽症で自然に治ること
・感染した時のリスク
を考えると、引き続き接種は推奨されています
医療崩壊
ついに入院調整中の方が1万を超えた。ここからが医療崩壊です。本当に。
そして医療崩壊とは医療機関が静かになり(満床で患者が動けないので)、
自宅で多くの患者が苦しみながらも何もできない、どこにもいけない、
という状態を意味します。
(岩田健太郎先生)
病院の中と外でこれほどの差があります
普通に生活している分には、何の問題もありません
が、
怪我をしたり病気になった時に、はじめて医療崩壊を感じることができます
お腹が痛くて苦しいのに、救急車の中で何分も待たされる苦痛
交通事故で体中が痛いのに、病院になかなかいけない
新型コロナに感染して、入院したいけどできずに、
自宅療養が余儀なくされる
そして、自宅で急死する人
全部、医療崩壊です
本日の忽那先生のYaho!記事にもありました
万が一、自宅療養中に呼吸が早くなってきて、
肩でハアハアと息をしていると感じた場合、酸素の値が低い可能性があります
SpO2モニターがあれば確認できますが、ない人がほとんどです
その場合は、病院に相談してもらうのが一番ですが、
自分でできることとしては、腹這いで寝ることをオススメします
(※苦しくない程度で、できるだけ長めに)
(※赤ちゃんや子供はやらないでください)
これは酸素化が悪化した入院患者さんにも推奨されるれっきとした治療です
新型コロナに感染した人は、悪化すると呼吸回数が増えてきます
そうなると、自分の呼吸のたびに肺が傷んできます
腹這いになることで、自分の呼吸数を抑えることができると期待されています
最近では挿管する前には、
HFNC(ネーザルハイフロー)と腹臥位(腹這い)が試されるようになり、
挿管を避けることができる人が増えてきています
もし自分が自宅療養を余儀なくされた場合、
呼吸が苦しくて、呼吸数が早くなってきた時には、
入院までに時間があるのであれば、なるべく長く腹這いで過ごすと思います