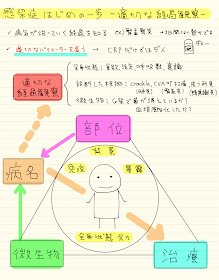
感染症のはじめの一歩の考え方です
大曲先生や具先生から何度も何度も教えていただきました
大切なことはいつも同じですが、自分なりに改良してみました
①患者背景
まずは患者背景がなんといっても大事です
患者背景は3つに分けて考えると、情報取集しやすいかと思います
(1)免疫:皮膚バリア、局所の免疫(気管支の繊毛運動etc)、好中球、
細胞性免疫、液性免疫(脾臓の有無etc)、薬、腫瘍、DM、CKD、LC
(2)暴露:食事、人(シックコンタクト、性行為、結核、小さな子供etc)、動物、
虫、淡水(カヤック、カヌーetc)、海外渡航、職業
(3)余力・全身状態:バイタル、基礎疾患(心臓、腎臓、肺、肝臓etc)、
認知機能、余命、人生観
②部位
次に感染症を疑うのであれば、感染部位を考えます
市中の敗血症で頻度が多いのは、「5+1」という思考で考えます
5というのは、
中枢神経(つまり髄膜炎)、肺炎、皮膚軟部組織感染、胆道系感染、尿路感染です
この中で胆道系感染と尿路感染(腎盂腎炎)は検査に頼らなくてはならないことが多いです
1というのは、感染性心内膜炎です
1にしているのは、忘れてしまうので特別扱いです
これらの疾患頻度を念頭に病歴や診察、検査、画像で感染部位を絞っていきます
また入院中の発熱に関しては、考え方が変わります
→「入院中の発熱」参照
③微生物
背景と感染部位が分かれば、教科書や参考書を紐解けば、
原因となる部生物は列挙されています
なので①と②が非常に重要で、微生物と治療はレールにのって進む感じです
戦っている相手が見えないと気持ちが悪いですよね
なるべく相手が何者であるかをつかめるように、適切な検体を採取しグラム染色や培養を行います
④治療
ここまでくれば治療も既に決まってしまいます
ですが、感染症の治療で最も重要なことは適切な抗菌薬の選択ではありません
ドレナージやデブリすべきものがないかという観点が最も重要なことです
閉塞起点や膿瘍があれば、抗生剤だけでは太刀打ちできません
患者背景をつかみ、感染部位が分かり、微生物がある程度推測できれば、
病名がわかりますので、治療に入ることができます
が、治療する前に大事なことがあります
治療する前に必ず患者背景をつらぬいて、治療するということです
例えば、
腎機能に合わせてdoseを調整したり、
認知機能が悪く、自己抜去やせん妄のリスクが高いから、
投与回数が少ない抗生剤を選んだり、
余力がなく抗生剤を外してしまうと、明日がない症例には、
エンピリックに治療したり、
逆にピンピン元気だけど、化膿性脊椎炎があるような人は、
血培採取の上、あえてのバンコマイシンは入れずにまずはnarrowで責めたり、
CJDでターミナルケアをしている途中の感染性心内膜炎や全身の多発膿瘍に対して、
ドレナージはせず、緩和ケアで対応したり、、、
といった感じで、実は病名が決まっても治療が決まらないのです
必ず治療の前に患者さんの状態を検討しましょう
治療するとなったら、次は適切な経過観察です
病気が治っていく経過を知っていることは重要です
また、疾患ごとに何をパラメーターに治療するかも大事です
糖尿病ならA1cをみたりするのと同じです
適切なパラメーターは、
全身状態・診断した根拠の所見・微生物の消失の3つです
感染症セミナーに出席したので、実際に症例でこれを使ってみました
はじめの症例はMDS(軽症)で無治療、コントロール不良のDMの人で、
肺の多発結節影と炎症反応高値、意識障害ということで来た人でした
DKAの状態であったので、DKAの治療をしつつ、感染症の治療も行っていた人ですが、
ここでは意識障害+感染症のkey wardが並んだ時点で、
髄膜炎が鑑別になります
DKAや低体温の場合、意識障害があることが多いですが、
この意識障害の原因が髄膜炎なのか、それともDKAや低体温の結果なのかが、いつもいつも悩ましい所です
ということで、自分は迷ったら髄膜炎対応しちゃうことが多いです
結果、この症例はクレブシエラ菌血症による全身の多発膿瘍+髄膜炎の症例でした
次の症例は中国人女性の微熱と腹水で精査加療された人です
不妊治療中で体外受精後に起こっているというのが特徴的な病歴でした
1か月以上続く微熱ということで、亜急性から慢性に続く感染症疾患は限られます
IEや結核・NTM、膿瘍、感染性動脈炎・動脈瘤、寄生虫などです
実臨床では自己免疫性疾患や腫瘍も鑑別になり、難しいところですが、
まずは感染症で考えてみる
次に自己免疫性疾患で考えてみる
最後に腫瘍として考えてみる
と順番に考えていくのがよいと思います
この症例は腹部結核という診断でした
最後の症例は1か月前からの右下腹部痛で、来院前に鮮血便があったということでした
食事の暴露で、卵がありましたので、微生物の原因として圧倒的にサルモネラが疑われました
サルモネラは血管にくっつきやすいので、感染性動脈瘤や膿瘍が疑われました
CTにて右腸骨動脈周囲に腫瘤形成があり、右尿管の閉塞がありました
ということで、この症例はすぐさまステント留置されました
結果的に腫瘤はサルモネラの感染性動脈瘤であったという症例でした
どれも難しい症例でしたが、感染症の原則にそって考えれば、
この患者さんで今、何が起きているのか?が分かると思います
まとめ
・感染症かもしれないと思ったら、
①背景(免疫、暴露、余力)、②部位、③微生物、④治療、⑤適切な経過観察を三角形で考える
・治療する前に、患者背景をつらぬいてから考える
・悩んだ症例こそ、紙に書きだすことが診断の近道になる





0 件のコメント:
コメントを投稿