腰椎穿刺後の頭痛
低髄液圧症の中で、よく出会う状況は腰椎穿刺後の頭痛でしょう
皆様、腰椎穿刺後の頭痛を甘くみていませんか?
低髄液圧症には苦い思い出があります
自分が医者になって3ヶ月目の時の話です
ある高齢女性に腰椎穿刺を行い、特に問題なく終わりましたが、
その後、凄まじい頭痛が出現しました
くも膜下出血かなと思うほどの痛がりようで、すぐにCTを撮りましたが、
CTでは何もありませんでした
よくよく診察すると、臥位で頭痛は軽快し、
立位になると頭痛やめまい、耳鳴り、複視が出現することがわかりました
脳神経症状が色々出現し、しかも時間によって異なるというのが印象的でした
臨床的には、典型的な低髄液圧症でしたが、その頃はあまり有名ではなく、
自分の腰椎穿刺が悪かったと家族が激怒されました
その後、家族を交えて実際の部屋で現場検証が行われました
どうやって処置を行ったかなどを事細かく検証や質問責めにあいました
本当に訴えられてもおかしくないなと思い、
その時は医者人生が3ヶ月で終わったと、本気で思いました
病室に行くのはとても気が重かったですが、主治医を継続させてもらえたので、
足繁く患者さんのところに通い、ノートを作って、
リハビリの様子やその日の治療について書き記し、
何時間も話を聞いたり、励ましたりしながら、全力でよくなるように自分なりに努力しました
なんとかその患者さんは補液で軽快し、後遺症もなく退院できました
その時に思ったことが3つあります
①合併症って恐ろしい・・・
②低髄液圧症って恐ろしい・・・
③患者さんに良かれと思ってやったことが悪い結果になったとしても、
必死で患者さんのためになることを行い、それが伝われば何とかなる
もちろん、その時、自分を支えてくれた上司や同僚には感謝しかありません
-------------------------------------------------------------------------------------------------------------------
本題の低髄液圧症(脳脊髄液漏出症)についてです
ここでは低髄液圧症候群と統一します
臨床像
特発性の低髄液圧症は女性に多く、膠原繊維の脆弱性がある人、
joint hyper mobirity (関節可動域が大きい人)やエーラーダンロス症候群、マルファン症候群の人がリスクとされています
そういった人が、ある拍子(交通事故、ストレッチ、運動、くしゃみ、性行為など)に、
硬膜の脆弱部が破綻して髄液が漏れ出して発症します
明らかな原因がなければ、特発性とされます
頭痛を発症する前に、よく聞くと背部痛や頸部痛がある人が多いです
その時に硬膜が破れるのでしょう

起立時の頭痛が典型的ですが、注意点が3つあります
①起立時の頭痛だからといって、低髄液圧症だとは限らない(他の鑑別、特にPOTSに注意)
②低髄液圧症が慢性化したり、合併症を合併すると、
姿勢の変化の頭痛の病歴がとれなくなることがある
③起立時に頭痛ではなく、耳鳴りやめまいだけの人もいる(特に高齢者)
低髄液圧症の病態
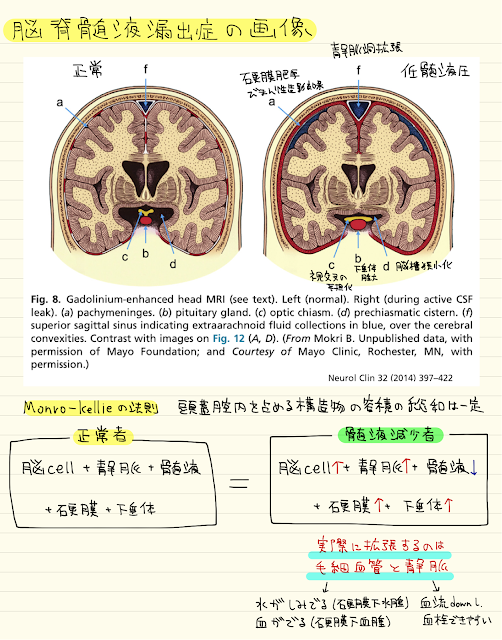
硬膜の裂け目から脊髄液が漏出し、髄液量が減少します
そうすると、
頭蓋腔内をしめる構造物の容積の総和は一定であるため(モンロー・ケリーの法則)
髄液量が減少した分、他で代償が働きます
脳実質や静脈、硬膜、下垂体が大きくなり、代償しようとしますが、
実際に拡張するのは、毛細血管と静脈です
画像では静脈洞の拡張や硬膜肥厚・び慢性の造影効果、下垂体腫大が確認できます
これらの代償でも容積を保てない場合は、硬膜下水腫や硬膜下血腫が出現します
低髄液圧症候群では、多いものでは80%で硬膜下の液体貯留が見られたという報告もあります
あまりにも脊髄液の漏出が多いと、脳が下降します
そして中脳周囲の脳槽が狭小化し、脳幹が圧迫されます
重症例では、側脳室がほとんど見えなくなり、
脳全体が下方に吸い寄せられているような形になります
その画像を見たら、ヤバイと思って急いでください
画像の役割
造影MRI、脊髄MRI、CTミエロ、シンチグラフィなど色々ありますが、
画像で何がわかるのかを理解しておくことが重要です
低髄液圧を確認したいのか、
脳脊髄液漏出を確認したいのかです
何から撮ればいいのか、決まりはありませんが、
まずは造影の頭部MRIからとるのがよいと思います
造影のMRIでわかることは、低髄液圧症候群があるかどうかです
脳脊髄液漏出があるかどうかは確認できません
造影MRIを行うメリットはたくさんあります
・低髄液圧があることを証明できる(硬膜の肥厚や造影効果)
・他の頭痛を起こす疾患を除外できる(RCVSや椎骨動脈解離、脳腫瘍など)
・合併症の有無を確認できる(SWIや場合によってはMRVを追加)
・重症度の確認ができる(sagitalを追加)
脳脊髄液漏出を確認するのは、脊髄のMRIが有用です
硬膜外液の貯留を探しますが、
sagitalでは見落とす危険があるので、axialで確認しましょう
脊髄のMRIでもどの辺からleakしてそうかは、大まかにわかりますが、
よくわからない場合も多く、その場合は追加の検査がされます
CTミエログラフィやDSA、シンチグラフィが行われることが多いようです
今後、治療でブラッドパッチが予定されている場合、
どこにブラッドパッチを行うか検討するために画像が必要になります
腰椎穿刺について
腰椎穿刺をして実際に髄液圧を測定することは、画像で確定していれば必須ではありません
しかも、実際は低髄液圧でないこともあり、それで除外もできません
腰椎穿刺後に悪化する人もいるので、余計なことはしたくありませんが、
他の疾患が鑑別になる場合(癌性髄膜炎など)は行いましょう
治療
軽症例では保存的(補液、安静臥位、カフェイン摂取)で1-2週間くらい経過をみると、軽快する症例もあります
軽快しない症例や重症例の場合は、
ブラッドパッチ(硬膜外自家血注入:epidural blood patch EBP)を行います
保存療法と比較した報告では、
保存療法が40%、ブラッドパッチが77%で頭痛の改善がみられました
Eur Neurol 2005;54:63-7
ブラッドパッチで効果が乏しければ、手術が行われることもあります
症例数が少ないので、治療に関してはエキスパートオピニオンで行われているのが現状です
一番、臨床で問題になるのは、2つです
①いつブラッドパッチを行うべきか?
保存的に軽快する症例もあり、ブラッドパッチが必要な症例を見極めないといけません
ただ、重症例では早期にブラッドパッチを行った方がよいともいわれています
②どこにブラッドパッチを行うべきか?
leakしている部位を狙って行う場合(targeted EBP)と、
とりあえず腰椎で行う場合(lumbar EBP)があります
漏出部位が特定できない症例では、どちらも治療成績は変わらなかったという報告もあります
他には、カテーテルを用いて広範囲に行う場合など、施設ごとで治療戦略が異なります
なので、ブラッドパッチまで行う症例の場合は、慣れている施設に送った方がよいと思います
ブラッドパッチへの反応性は症例ごとに異なり、
初回のブラッドパッチへの反応は36~90%と報告によってまちまちです
おそらく、原因の病態とブラッドパッチを行った部位によるのだと思います
侮れない病気
この病気は軽症から重症までの幅が広いですが、ほとんどが軽症例のため、
なんとなく、侮られている感じがあります
でも実際は合併症が起こると、とてもとても大変な状況に陥りますし、
場合によっては亡くなることもある疾患です
この疾患の肝は、
合併症を合併しないうちに、いかに早くブラッドパッチに行えるかだと思います
まとめ
・低髄液圧症の典型的な病歴なら疾患を想起するのは簡単
→非典型例に注意(頭痛がない症例、起立で誘発されない症例など)
・画像を撮るときは、何を確認したいかを意識する
→まずは造影の頭部MRIが有用、その後、漏出部位の確認のための画像を追加する
・治療は重症例や保存的治療で改善なければ、ブラッドパッチへ進む
→いかに合併症を合併する前にブラッドパッチを行えるかが勝負






0 件のコメント:
コメントを投稿