今や地域の中規模病院であれば、ほとんどの患者さんが高齢者ではないでしょうか?
高齢者を診療しない日はありません
ですが、自分の大学に老年科はありましたでしょうか?
高齢者医療を系統だって学校で習いましたか?
小児の場合の診療は、成人を小さくしたのが子供ではない!
と教えられてきましたが、
では高齢者は?
成人が歳をとったのが高齢者だから、成人と同じように考えて診療をしてよいのでしょうか?
それでは、内科医が何となく小児をみているのと同じで、
ベター・ベストな医療を提供できません
高齢者医療には成人とは異なる特有の考え方があります
高齢者の味方になるために、高齢者の見方を学びましょう
老年科という分野は、
2017年にhospitalistで「老年科」が出たり、
Gノート増刊で「フレイル高齢者、これからどう診る?」が今年の9月に出たり、
今、盛り上がってきています
今回の参考文献は今年の8月に出た「あめいろぐ 高齢者医療」です
読みやすくて、メッセージ性に溢れていて、明日からすぐに使えるのがよい点です
逆に、物足りなさや語呂の内容がかぶっていたりして、どの場面で何を使えばよいか混乱しそうになりました
ということで、自分なりに噛み砕いて、高齢者医療について説明します
-----------------------------------------------------------------------------------------------------------------
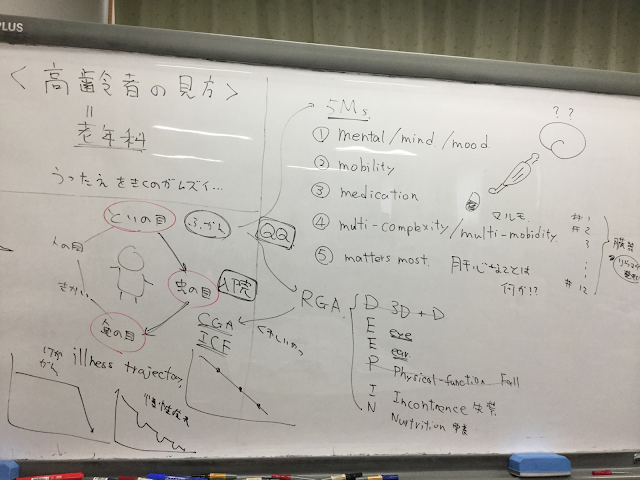
「鳥の目、魚の目、虫の目」という言葉を聞いたことはありますか?
ビジネス界でよく使われる言葉ですが、普遍的な考え方だと思っています
例えば、この3つの目を発展させて、
「5つの目」として身体診察の重要性を研修医の先生には説明しています
今回は3つの目を使って、高齢者をみていきます
①鳥の目〜物事を俯瞰的に見る目〜
外来や入院で初めて出会ったご高齢の方の場合、まずは俯瞰的にみることから始まります
もちろん、胸痛・冷や汗やバイタル異常、急性の麻痺といった時間が治療に影響する疾患が鑑別になる場合は、悠長なことはいっていられませんので、検査・治療を進めてください
そうではなくて、時間的に猶予がある場合の話です
何かの主訴で来院された場合、普通の思考であれば、
病気はなんだ!!鑑別は!?
となりますが、高齢者の場合は一旦立ち止まってください
まず目の前の高齢者を俯瞰的に見ることから始めましょう
こんな言葉があります
患者が「どんな疾患」を持っているか
ということよりも、
その疾患を「どんな患者」が持っているか
ということの方が重要です
参考:医の知の羅針盤 ロバート・テイラー著
私たちは「どんな疾患」かに興味があります
総合診療やGIMが好きな先生は診断学に憧れて、医者になった人もいるのではないでしょうか
自分も医師になったばかりの時は、
診断さえできれば、患者さんは救われる・・・そう思っていました
ですが、それでは50点で合格点にも満たないことがよくわかりました
残りの50点は患者さんを知ることです
これは非常に大事なことで、診断が完璧にできなくても、
患者さんをよく理解することができれば、いい医療を提供することができます
診断は一朝一夕に身につくものではありませんが、患者さんを知るということは、
すぐできます
そのためのツールが5MsやRGA(rapid geriatric assessment)として紹介されています
5Msとは高齢者をみる時に思考停止にならないための俯瞰的思考法です
Mind/Mental(認知・精神):認知機能、メンタルの問題、せん妄、うつ
Mobility(モビリティー):歩行障害、転倒歴、運動機能
Medication(薬剤):ポリファーマシー、薬剤管理、処方の適正化、中止、副作用
Multi-complexity(複数のコンプレックスな問題):複雑症例、多疾患併存、医学的・精神的・社会的状況
Matters most(肝心なことは何か):それ本当に意味がありますか?患者さんのためになっていますか?誰が困っているのですか?ACPやケア
です
そして、次にRGA(rapid geriatric assessment)として簡易高齢者アセスメントを行います
DEEP-INという語呂で本には紹介されています
Dementia,Depression,Delirium,Drug(認知機能、うつ、せん妄、薬)
Eye/Ear(視力、聴力)
Physical function/fall(身体機能、転倒)
Incontinence(失禁)
Nutrition(栄養・体重減少)
ここで自分は混乱しました
5MsとDEEPINの内容が結構かぶってる!
ということで、くっつけちゃいます (笑)
7Msにします。そして順番を変えます
高齢者を俯瞰的に見るための7Ms
①Mobility(モビリティー)
②Mimi/Me(耳と目)
③Mind/Mental/Mood(認知・精神・気分)
④Multi-complexity/Multimorbidity(複数のコンプレックスな問題、多疾患併存状態)
⑤Medication(薬剤)
⑥Meal(食事・栄養状態)
⑦Matters most(肝心なことは何か)
大事なのはこの順番です
①診察室に入ってくる時の歩行様式を見て、
mobilityをざっと判断します(杖歩行、車椅子、独歩)
②そして自己紹介を行います
自分の名札を見せて、全くみる気配がなければ、
難聴か視力低下が疑われます(Mimi/Me)
難聴がありそうなら、これ以降の会話の大きさを変えなければなりません
③次に名前を名乗っていただきます
自分の名前と生年月日を言えるか言えないかだけでも、
ある程度の認知機能は評価できます(Mind/Mental/Mood(認知・精神・気分))
自分の名前と生年月日が言えない人から詳細な病歴をとることは不可能です
その時の表情や受け答えを見て、抑うつやアルツハイマーのような取り繕い・多幸感を察知します
④、⑤カルテやお薬手帳、紹介状をみます
事前の情報があれば、診察前に確認しておくので、ここが⓪になります
疾患、薬、検査、画像など確認し、その人の歴史と現在進行形の問題点を想起します
情報がなければ、本人・家族から聞くしかありません
高齢者が具合が悪くなった場合、まず疾患を想起する前に薬が原因でないかを考えます
病歴を一通りとってから、薬を確認するのは、時間がもったいないので、
なるべく早めに確認しましょう
⑥どんな主訴であっても高齢者の場合、
食事がとれなくなるという老年症候群を呈してくる場合があります
感染症でも心筋梗塞でも脳出血でも脱水でも電解質異常でも、、、
主訴:食欲低下
になり得るのです
入院させるかどうかを決める時に、自分が重要視しているのは食事です
どんな疾患やどんな症状でも、食事がとれない高齢者は入院になることが多いです
ということで、主訴とは別に食事がとれているか、
とれているなら食事内容や量まで確認できるとよいです
そして、この本で一番勉強になったのが、
体重は高齢者のバイタルサインである
ということです
小児の場合、絶対体重聞きますよね
高齢者の場合も浮腫・栄養不良の場合、体重の異常によって認知されることがよくあります
体重は高齢者にとって、バイタルサインの一つであるということを忘れずに確認していきたいと思います
⑦そして最後にmatters most(肝心なことは何か)です
目の前の患者さんが、明らかに癌っぽいけど、
それ診断して何の意味がありますか?
検査や入院は高齢者にとっては、往々にして侵襲的です
診断→治療に必ずしもならないのが、高齢者医療です
研修医の先生が不安なのは、病気を見落とす不安です
ベテランの先生が不安なのは、やりすぎる不安です
目の前の患者さんがhappyになるためには、何が一番よいかを考える必要があります
というような流れでまずは俯瞰的にみます
俯瞰的にみたら、今度はもう少し詳細にみていきます
②虫の目 〜より詳細まで評価する〜
CGA(comprehensive geriatric assessment 老年医学的総合評価法)や
ICF(国際生活機能分類)を使って、より細かいとこまでみていきます
どちらも似たような感じですが、ICFの方が網羅的で好みです
サマリーは必ずかくと思いますが、高齢者の場合、サマリーは二つあると思っていてください
病気(バイオ)がメインの治療経過のものとICFです
救急や初診外来でCGAやICFを完成させることは不可能ですので、
入院した高齢者の方の場合、ICFを作ってみてください
特に今後、在宅医療に引き継ぐ場合や緩和ケアが必要な症例、入院が長引いた症例の場合にICFを作成しましょう
ポイントは多職種カンファの前には必ず用意しておくことです
自分がいつも持っていくフォーマットです ↓
ICFの中身は穴ぼこでも構いません
穴が開いているところは自分が知らないのだ、と認識することがまず大事です
ICFは自分一人だけで完成させるものではありません
普段の生活の様子をみているナースやリハビリの方、
担当のケアマネさんや在宅でみてくれているスタッフ、
そして家族
患者さんに関わる人達から情報をいただき、完成させるのです
ICFは希望のピースといっていた研修医がいました
まさにその通りだと思います
ICFの情報を集める作業は、
患者さんがhappyに暮らしていけるように、パズルのピースを集めるような感じです
参考文献:ICFの理解と活用 上田 敏
→薄くて安くて読みやすい。ICFって何??という人へ
③魚の目 〜今どこにいる?今後どうなる?〜
鳥の目と虫の目を使って、高齢者を見ることができても、
それはスナップショットに過ぎません
分厚い辞書の一ページです
今後の経過を予想する目が、魚の目です
なぜ魚かというと、魚は水の流れをよみ、スイスイと泳いでいくことができるからです
disease trajectory(病気の軌跡)をきいたことがあるでしょうか?
病気によって今後どうなっていくかはある程度、予想が可能です
病期は、「今ここで、今後こうなります」と教えてくれているのです
心不全のNYHAやCKDのStageやアルツハイマー型認知症のFASTや
緩和ケアで使われることが多い予後予測ツールのPPSなど
慢性疾患にはほとんどstageや病期といったものがあります
我々医療者は目の前の患者さんが今、どこにいるかを把握し、
今後どうなっていくかを予想することができます
ですが、患者さん、そして家族はこの後の経過を予想することは難しいです
今後の経過を説明するのも医者の役割だと思います
その病気の自然経過を家族に伝えることは、
高齢者医療の重要な予防医療だと思っています
そして言葉だけではなく、必ず図に描いて理解していただくようにします
多く方は認知症が死の病であるとは思ってもいません
ただ物忘れがひどくなる病気と思っている人も多いので、
認知症の診断がついた場合は、必ずtrajectoryの今、どこにいるか、
今後どうなることが予想され、何が必要になるか
といことを説明し、
ALP(advanced life support)からACPに繋げるようにしていきます
まとめ
・高齢者の見方〜鳥の目・虫の目・魚の目〜
鳥の目:7Msで俯瞰的にまずは見る
虫の目:ICF(国際生活機能分類)は希望のピース、みんなで完成させるもの
魚の目:disease trajectoryで、今どこにいるか、今後どうなるか考えてみる



0 件のコメント:
コメントを投稿