今回の國松の内科学は「片頭痛」でした
片頭痛診療で最重要と強調されていたことが、「発症年齢が若い」 ことです
具体的には40代以上の発症の初めての頭痛患者さんの場合、
片頭痛の診断をしない方が健全です
今回の片頭痛は筆が走っていて、
教科書では得られない血の通った片頭痛診療を知ることができます
これだけ解像度高く、具体的な対応を教えてくれる本はなかなかありません
ぜひ、ご一読ください
〜ここからは自分の片頭痛診療の私見です〜
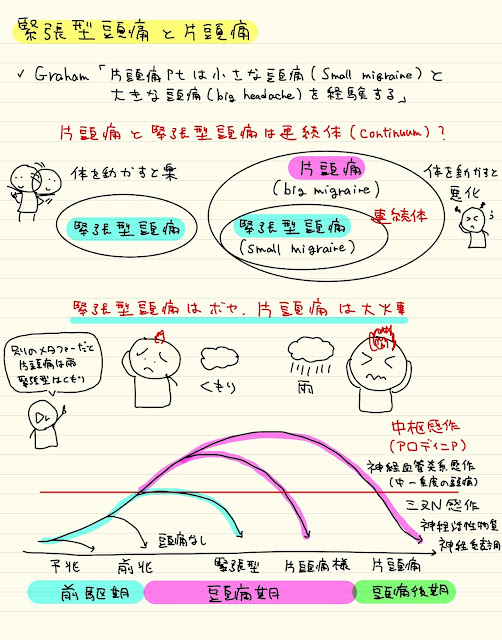
緊張性頭痛と片頭痛
簡単にいうと、風邪とインフルエンザみたいな関係です
緊張性頭痛では救急外来に来ませんし、普通に仕事しています
片頭痛は我慢すれば、なんとか仕事できますが、
できれば休みたいですし、強い場合は仕事も行けません
本当にひどい時は救急外来にきます
片頭痛も肩こりはでますので、緊張性頭痛と片頭痛を明確に分けることは難しく、
程度問題と考えておけば良いです
肩こりが強いと、後頭神経痛を合併することがあります
緊張性・片頭痛・後頭神経痛は、
緊張性は曇り☁️、片頭痛は雨☔️、後頭神経痛は雷⚡️みたいなイメージです
肩こりが全くない人がいきなり、
後頭神経痛になった時は帯状疱疹を疑った方が良いです
ほとんど緊張性頭痛レベルで、月1で片頭痛発作みたいな人もいますが、
月の半分以上片頭痛レベルで痛い人もいます
片頭痛が慢性化してしまうとQOLが下がり治療が圧倒的に難しくなるので、
こじられせないことが大事です
慢性化してしまう人は、必ずどこかで時点で片頭痛の診断を受けたり、
治療されていますが、うまく治療されてこなかった人たちです
それまで関わった医者の責任も大きいと思います
ポイントは救急外来で片頭痛と診断した場合に、
必ずどこかの外来(できれば片頭痛診療が得意な先生)に
繋げてください
外来希望がなかった場合はせめて、
片頭痛は予防可能な頭痛であることを伝えてあげてください
患者さんの多くは、片頭痛を予防できることを知りません
予防したくなったら、外来に来ます
救急外来で片頭痛を診断・治療する際に大事なことは
・SAHや脳出血を見逃さない
→若年者であっても血管奇形やIEからの動脈瘤、
モヤモヤ病で頭蓋内出血は起こり得ます
痛みは片頭痛と病歴では区別がつかないこともあり、
どうしても画像評価が必要な場面があります
ここは閾値低めで良いと思っています
・RCVSに注意する
→典型的な片頭痛の病歴がとれたからといって、
容易にトリプタンを使うと、RCVSの場合悪化してしまうことがあります
RCVSは血管が攣縮しているので、
さらに血管を収縮させて梗塞や出血を起こすことがあります
片頭痛は光や音、振動で増悪するため、
雨に耐えてじっとしているイメージです☔️
一方、RCVSは嵐で荒れ狂っています🌀
人目を憚らず泣き叫んで、痛がっている人もいます
痛がり方が大袈裟すぎてRCVSかもしれないとよぎった場合は、
プリンペランIVやボルタレン坐薬、アセリオ点滴で何とか対処しつつ、
効果のほどは不明ですが、カルシウム拮抗薬を使ったりします
本当に疑った場合はMRIまで行います
一方、普段の外来の片頭痛診療で大事なのは、
薬を処方することではなく、片頭痛を知ってもらうことです
まずは一緒に誘引探しを始めます
誘引には2種類あって、
①患者さん自身が知っている誘引と、
②知らない誘引があります
生理や天気、仕事はわかっている人が多いですが、
寝過ぎたり、お酒はわかっていない人がいます
まずは、本人が気がついていない誘引を引っ張り出すことが大事です
本気で探そうとすると、頭痛ダイアリーをつけないと難しいこともありますが、
なんとなくで大丈夫です
(自分の場合は、それをつけるだけで頭が痛くなってきそうです・・・)
そして、誘引は避けられないものと避けられるものに分かれます
天気とか仕事のストレスは避けられませんが、
飲酒や過眠、不眠、特定の食事は避けることができます
月経関連片頭痛の場合、低容量ピルで頭痛を抑えることもできます
ただ、誘引を聞くのではなく、
本人が誘引に気がついているか、気がついていないか
そしてその誘引は避けられるものか、避けられないかで考えると、
治療や予防につながります
國松先生の本にも書いてありますが、
片頭痛前には予感や予兆みたいなものがあります
雨が降る前の曇った雲みたいな感じで、「あー今日きそう・・・」という感覚です
それはいわゆるauraみたいな前兆とはまた別です
その予兆くらいからカロナールやロキソニンをのんで火消し作業を行います
放っておくと、大火事になるので先手必勝です
我慢してからのんでも焼石に水状態で効果が乏しくなります
ちょっとでも今日、おかしいかも・・・と思ったらのんでもらいます
これまで「カロナールは効きません、ロキソニンください」と何人にも言われました
それは、飲むタイミングや量が少ないことが原因のこともあり、
カロナールを諦めないことが大事だと個人的には思っています
小さな発作も中等度の発作も全てロキソニン一択になってしまうと、
薬剤乱用性頭痛につながってしまうため、
できれば発作の大きさによって薬を使い分けたりローテーションしてほしいのです
なので、本人にもこれくらいの頭痛だったら、
この薬で大丈夫、というのをわかっていただく必要があります
一番良くないのは、市販の痛み止め(特にナロンエースは本当にやばい)だけで、
自己流に対処している人です
片頭痛診療で一番大事なことは、
こういった片頭痛の自然経過を患者さん自身が知ることです
漠然とした「片頭痛」ではなく、解像度高く片頭痛を知ることが、
治療の第一ステップです
片頭痛の治療がうまくいっていいない人は第一ステップを踏まずに、
いきなり薬を処方しているためです
痛み止めを使って治療をするのは、患者さん自身です
タイミングよく薬を使うことが何よりも大事です
患者さん自身が片頭痛のプロでないと、片頭痛はうまく治療ができません
患者さんが片頭痛発作を起こした時に、医者はいないのですから
というわけで、自分の場合は片頭痛の説明をじっくり紙に書いて行います
口頭では話している方は気分良いですが、聞いている方は全然わかっていません
必ずこんな感じの絵を書いて説明しています
例えば自分も片頭痛なので、自分がカルテにのるとしたらこんな感じです
# 片頭痛[20歳〜]
誘引:過眠、不眠、ストレス、アルコール
前兆:なし
症状:肩こりあり、吐き気はひどい時だけ
強さ:ひどい時は仕事早退するほど
頻度:ひどい頭痛は3ヶ月に一度くらい、軽いのは週に1回くらい
---------------------------------------------------------------------------------------------
(S)
頭痛はそこまで強くなかった
カロナールは半分くらい使った
ロキソニンも同じくらい
カロナールは2つのむときく時もあったけど、効かないこともあった
ロキソニンの方が切れ味がいい
イミグランは使わなかった 全部余っている
五苓散は効いているのかよくわからない
仕事は休まず行けた
なるべく、睡眠時間は増えたり減ったりしないようにしている
(A)
治療
小発作:アセトアミノフェン→効果あり
500mg1Tで効果なければ2T内服すると効果あり
五苓散→天気が悪い日に飲むと多少効果あり
中発作:ロキソニン→効果あり
大発作:トリプタン製剤→イミグランで肩こり増悪、眠気あり
マクサルトの方が肩こり少ない、切れ味良かった
レイボー→希望なし
予防:
βブロッカー:試したことあるが、安定しており現在中止中
ロメリジン(ミグシス):試したことない
呉茱萸湯:時折服用、効果微妙
VPA:試したことない
TCA:試したことない
CGRP 製剤:希望なし
注意事項:喘息なし、妊娠の可能性なし
最近はCGRP製剤があって片頭痛の予防の幅が増えました
値段が高いことだけがネックですが、情報提供はしましょう