腰の痛みがひどくなって、動けなくなって救急にきた
動くと腰をとても痛がって、帰せない
レントゲンでは骨折はありそうだが、
いつのものかはわからない
圧迫骨折疑いで、疼痛緩和目的に入院
というcaseはよくあります
明らかに、筋骨格系の痛みっぽいので、CTもとられていないことがしばしばあります
CTでは新旧が分からないからとっても意味がない
という理由をよく聞きますが、
その目でみれば、新旧の骨折かどうか判断つくこともあります
さらに破裂骨折や椎間板炎もCTでわかることがあります
その場合は手術が検討されるので、治療が異なります
圧迫骨折っぽい人が入院になった場合の考え方です
①本当に骨折かどうか?
他の整形外科疾患の可能性を考えます
嫌なのは、椎体炎や椎間板炎、膿瘍です
謎に炎症反応上昇している時には、さらに疑いが増します
やはり骨折だとなれば、
②手術が必要な骨折、破裂骨折や神経障害がないかを確認します
椎体の中央や後方成分に骨折が及ぶと、不安定型となり、
手術が検討されます
手術の必要なさそうな骨折となれば、
③なぜ骨折したのかを考えます
実は外傷かもしれないですし、
実は腫瘍のメタや多発性骨髄腫かもしれません
上記でもなく、骨粗しょう症に伴う圧迫骨折でよさそうであれば、
④なぜ骨粗鬆症なのかを考えます
圧迫骨折というためには、これらの段取りが必要です
骨折を見逃さないコツは、薄いスライスで、矢状断のCTを毎回見ることです
例え、それが腹痛でとったCTでもです
正常をたくさんみておくことで、だんだん異常が分かるようになってきます
腹部のCTをとったら、必ず骨は写っていますが、
毎回みていますか?
そういう画像のすみっこ(辺縁)、関心のすみっこ(辺縁)のことを、
Radiologist's RIngといいます
たまにありませんか
読影で、よくこれ見つけたなあ~という所見
放射線科医は常に、みんなの関心の中心の辺縁部分に意識を置いています
臨床のパールや自分なりの考えをノートにまとめました。自分のポケットの中だけでなく、皆様にもみていただき、ご意見ご感想を頂ければ嬉しいです。実臨床への適応は自己責任でお願いします。
▼
2018年7月25日水曜日
ヒョレア・バリズム
ヒョレアは不随意運動の一つと考えられています
そのそも不随意運動は運動障害の一つです
運動障害movement disorderとは脱力によらずに、
随意または自動運動が過剰になるか過少になる病態とされています
運動過多なものをhyper kinetic disorderといい、
運動過小なものをhypo kinetic disorderといいます
hyper kinetic disorderの中に不随意運動は含まれます
ヒョレアを起こす原因は多岐に渡ります
神経の部位的なところで考えると、
尾状核や被殻あたりに原因がないかを画像で確認します
ですが、機能的な問題で起こることが多く、画像が頼りにならないことがしばしばです
そんなときは全身性の疾患や薬剤性、感染後、自己免疫、腫瘍随伴が鑑別になります
一番頻度が高く、簡単に治せるのは、薬でしょう
ヒョレアを誘発する薬は山のようにあるので、up to dateを確認する必要があります
バリズムは近位部の大きな運動です
ヒョレアより、大きな動きのため、
壁やベッド柵に手をぶつけてあざになっていることが多いです
本当に怪我します
こちらも似たような薬が原因になるので、
まずは薬のチェックが必要です
そのそも不随意運動は運動障害の一つです
運動障害movement disorderとは脱力によらずに、
随意または自動運動が過剰になるか過少になる病態とされています
運動過多なものをhyper kinetic disorderといい、
運動過小なものをhypo kinetic disorderといいます
hyper kinetic disorderの中に不随意運動は含まれます
ヒョレアを起こす原因は多岐に渡ります
神経の部位的なところで考えると、
尾状核や被殻あたりに原因がないかを画像で確認します
ですが、機能的な問題で起こることが多く、画像が頼りにならないことがしばしばです
そんなときは全身性の疾患や薬剤性、感染後、自己免疫、腫瘍随伴が鑑別になります
一番頻度が高く、簡単に治せるのは、薬でしょう
ヒョレアを誘発する薬は山のようにあるので、up to dateを確認する必要があります
バリズムは近位部の大きな運動です
ヒョレアより、大きな動きのため、
壁やベッド柵に手をぶつけてあざになっていることが多いです
本当に怪我します
こちらも似たような薬が原因になるので、
まずは薬のチェックが必要です
2018年7月19日木曜日
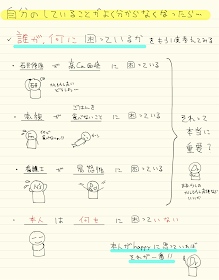
誰が何に困っているか
誰が何に困っているか
歳をとれば、そりゃあ、調べれば何か異常は見つかります
色々な問題が多すぎて、困ったという時は、
患者さんが困っている事に目を向けてみましょう
そうすると、他の人が困っている事が、
実は大した問題ではない事に気がつきます
これを忘れてしまうと、医療は暴走します
とんでもない方向に患者さんが連れて行かれます
医者は良かれと思ってやっているので、
気が付いていないことが多いです
病気を見つけてやる!
病気を治したい!
という、血気盛んな医者でよくあります
自分も昔はそうだったと思います
今思えば、あの検査はいらなかったんじゃないか
と思うことは、多々あります
その反省から、患者さんにとって、何が一番幸せか?
をよく考えてから、検査や治療、生活指導をするようになりました
いわゆるchoosing wiselyと呼ばれる概念です
歳をとれば、そりゃあ、調べれば何か異常は見つかります
プロブレムリスト、いっぱいという人は多くいます
ですが、本当にそれが患者さんにとって、問題なのかは、別問題です
患者さんは困っていないのに、医者がギャーギャー言っている
本当は検査もしたくないのに
ということもあるでしょう
色々な問題が多すぎて、困ったという時は、
患者さんが困っている事に目を向けてみましょう
そうすると、他の人が困っている事が、
実は大した問題ではない事に気がつきます
困っているのが、医者の場合、
どんどん、医療に浸っていきます
医療の世界にいる我々にとって、
病院は普通の環境ですが、
患者さんにとっては、非日常です
病院に来させている、入院させている時点で、
患者さんの人生や生活を大きく変えています
その事を認識しないといつの間にか、
患者さんが医療の海に沈んで、溺れている事があります
自分の患者さんが、溺れていないか、確認しましょう
医学的に見れば絶対に正しいことでも、
患者さんの人生からしたら、正しくないこともあります
なので、患者さんがどんな病気を持っているかよりも、
その病気を、どんな患者さんが持っているか
の方が大事なことなのです
病気や治療をする前に、患者さんについてよく知ってください
医療を提供するのはそれからです
2018年7月18日水曜日
熱中症という前に
暑い日が続きます
熱中症が続出していると、ニュースでもさんざん言われています
あー、熱中症に気をつけないとなあ
と思う半分
本当にみんな熱中症なのか?
と思わないといけません
人が言っている熱中症は「熱中症」で、括弧書きが付いています
つまり、熱中症じゃないかもしれないけど、
今の所、原因がよくわからないから、熱中症と呼ばせてね
とされていることも多く、ニュースの数字を全て真に受けてはいけません
暑い中、作業をしていた
その後、熱があり、ぐったりしている
テレビをつければ、熱中症に注意しろと散々言っている
あー熱中症ですね
水分取ってましたか?
取っていないですよね
それは熱中症になりますよ
こんな会話が全国の救急外来で繰り広げられているのだろうなあと思います
熱中症と診断してしまえば、医者は安心です
原因不明の熱から解放されます
世間でこれだけ騒がれていれば、熱中症と診断されても、
誰も不思議に思いません
ですが、その中で本当に熱中症な人は一体どれくらいいるのでしょうか
ちゃんと、熱のフォーカスを全力で探して、
それでも分からない
だから、状況証拠しかないけど、熱中症として対応しましょう
というプラクティスを辿っているのでしょうか
ということで、熱中症と言いたくなったら、
まずは熱源が不明になりやすい細菌感染症を思い浮かべてください

もちろんこれは細菌感染だけなので、
ウイルス感染もありえます
特にウイルス性の肝炎や心筋炎、脳炎はよくわからない熱となり、
解熱剤のみで対応されることもありえます
しかし、これらは死んでしまう可能性もあるので、
ウイルス感染っぽいけど、どこの?
ってなった場合は、この3つのチェックをしましょう
熱中症が続出していると、ニュースでもさんざん言われています
あー、熱中症に気をつけないとなあ
と思う半分
本当にみんな熱中症なのか?
と思わないといけません
人が言っている熱中症は「熱中症」で、括弧書きが付いています
つまり、熱中症じゃないかもしれないけど、
今の所、原因がよくわからないから、熱中症と呼ばせてね
とされていることも多く、ニュースの数字を全て真に受けてはいけません
暑い中、作業をしていた
その後、熱があり、ぐったりしている
テレビをつければ、熱中症に注意しろと散々言っている
あー熱中症ですね
水分取ってましたか?
取っていないですよね
それは熱中症になりますよ
こんな会話が全国の救急外来で繰り広げられているのだろうなあと思います
熱中症と診断してしまえば、医者は安心です
原因不明の熱から解放されます
世間でこれだけ騒がれていれば、熱中症と診断されても、
誰も不思議に思いません
ですが、その中で本当に熱中症な人は一体どれくらいいるのでしょうか
ちゃんと、熱のフォーカスを全力で探して、
それでも分からない
だから、状況証拠しかないけど、熱中症として対応しましょう
というプラクティスを辿っているのでしょうか
ということで、熱中症と言いたくなったら、
まずは熱源が不明になりやすい細菌感染症を思い浮かべてください

もちろんこれは細菌感染だけなので、
ウイルス感染もありえます
特にウイルス性の肝炎や心筋炎、脳炎はよくわからない熱となり、
解熱剤のみで対応されることもありえます
しかし、これらは死んでしまう可能性もあるので、
ウイルス感染っぽいけど、どこの?
ってなった場合は、この3つのチェックをしましょう
高齢者の目撃者のいない転倒
高齢者が転倒し、頸部骨折疑いで搬送されることはよくあります
目の前で転倒してくれる人は少数で、
大多数は人目につかず、転んでいます
発見された時は、転倒後の骨折に目がいってしまう事が多く、
救急隊も慣れているので、頸部骨折疑いです
と電話してしまいます
そうすると、救急医も、また整形外科疾患が来るという
凄まじいバイアスの中、診療が始まります
ちょっとできる医者なら、転倒の受傷機転が不明だから、
JATECに乗っかって診療をするでしょう
しかし、その結果、
骨折があった!
整形外科コール!
手術!
という流れに乗っかってしまうと、
でも、何でこの人転んだんだろう?
という根本的な原因があやふやになってしまうことはよくあります
これは自動車単独事故と全く同じ構図です
結局、患者さんは転倒後の修飾がかかった状態で、
我々の前に現れます
目の前の患者さんのバイタルや意識レベル、血液検査の異常は、
全て外傷後の変化で説明がつけられるのか
ということを自問自答しなくてはなりません
もし、外傷でこの異常はおかしい、転倒して骨折だけでは説明がつかない
と違和感を抱いたら、それは無視してはいけません
人間は楽しようとする生き物なので、多少の違和感は気がつかないふりをします
自分のいいように解釈をしてしまいます
外傷後でショックだけど、
何だか皮膚あったかいなあ
普通、出血性ショックなら、冷たくなるのに
なんか変だけど、まあ、そんなこともあるか
といった具合です
ではどうすれば、見逃しが減るかというと、
転倒前に空白の時間があるのであれば、
その空白の時間を大事にします
まずは空白の時間があることを認識することからです
後で、その空白の時間は埋まる事があります
埋まらなければ、想像力を働かせます
ここでもシャーロックホームズになった気分で、情報収集します
実例を挙げます
転倒して、後頭部にたんこぶを作った人が入院になるとのこで、
見に行くと、救急医は頭部の挫創を縫合中でした
バイタルは安定しているという情報でしたが、縫合中にショックになっていました
転倒しただけという触れ込みで、目立った外傷も頭だけだったので、
全身検索がされていませんでした
急いで、全身のCTをとると、骨盤骨折していました
一つ目の教訓として、高齢者は高エネルギー外傷でなくても、
ただ転んだだけでも、骨盤折れます
二つ目の教訓は、転倒した原因に思いをはせることです
CTをよく見ると、
この患者さんは気腫性膀胱炎になっていました
外傷の変化にしては違和感があり、
尿培養と血培をとって、敗血症性ショック合併として抗生剤を投与しました
翌日には2/2でGNRが生えました
結局、敗血症でフラフラして、転倒したというのが、オチでした
目撃者のいない外傷にであったら、是非、
内科医と外科医が協力して
対応するのが望ましいと思います
自動車の単独事故
自動車運転中に単独事故を起こして、救急搬送されてくることはよくあります
運転手が意識障害になっている時は、そりゃあもう大変です
ありとあらゆる事を考えなければなりません
昔から6Sとか、8Sとかで覚えるのですが、
いつも思い出せず、思い出すと毎回増えていってしまいます 笑
結局は想像力を働かせて、情報収集するしか解決策はありません
休みには県外者も大勢来られます
県外者が単独事故を起こして、意識障害もある場合、
病歴はとれない
既往もわからない
薬も分からない
意識障害があるが、頭部CTでは異常はない
血液検査でも意識障害をきたす異常はない
さて困った
ということになります
こんな時は医者というより、刑事になった気分で情報収集します
申し訳ないが、バックがあれば、中身を漁り、
お薬手帳やかかりつけがないか探します
かかりつけがあれば、電話して情報を集めます
携帯があれば、家族と思わしき人にかけて、情報収集をします
(この辺はプライバシーに配慮しなければならない倫理面と
医学的な正当性の二つの正義が戦うところです)
あとは診察です
意識障害がある患者さんの診察は、身体診察の力が要求されます
バイタルや瞳孔、発汗、腸蠕動、腱反射、異常反射といった項目をとります
さながら、シャーロックホームズ気分で、原因を突き止めます
ここで大事なのは、何でも事故のせいにしないということです
頭を打って、脳震盪だろうと
安直に考えてはいけません
実例を挙げます
全く情報のない人が車の単独事故で搬送されて来ました
バイタルは問題ありませんが、意識障害があり、傾眠で病歴が取れませんでした
画像や検査では意識障害の原因が分かりませんでしたが、
呼吸数がやたらと少ないことに気がつきました
これはもしや、麻薬中毒?
と思い、バックを見ると、お薬手帳はありませんでしたが、
かかりつけと思わしき病院の名前がありました
電話して確認すると、全身に転移している大腸癌があり、
モルヒネを使っているとのこと
ナロキソンを使ったら、すぐに目が覚めて、
病歴を語れるようになりました
日本では麻薬中毒は少ないので、Do don'tというゴロで覚えるナロキソンですが、
使用機会は滅多にありません
自分がナロキソン入れたのはその一例だけです
やっぱり身体所見って大事ですね
運転手が意識障害になっている時は、そりゃあもう大変です
ありとあらゆる事を考えなければなりません
昔から6Sとか、8Sとかで覚えるのですが、
いつも思い出せず、思い出すと毎回増えていってしまいます 笑
結局は想像力を働かせて、情報収集するしか解決策はありません
休みには県外者も大勢来られます
県外者が単独事故を起こして、意識障害もある場合、
病歴はとれない
既往もわからない
薬も分からない
意識障害があるが、頭部CTでは異常はない
血液検査でも意識障害をきたす異常はない
さて困った
ということになります
こんな時は医者というより、刑事になった気分で情報収集します
申し訳ないが、バックがあれば、中身を漁り、
お薬手帳やかかりつけがないか探します
かかりつけがあれば、電話して情報を集めます
携帯があれば、家族と思わしき人にかけて、情報収集をします
(この辺はプライバシーに配慮しなければならない倫理面と
医学的な正当性の二つの正義が戦うところです)
あとは診察です
意識障害がある患者さんの診察は、身体診察の力が要求されます
バイタルや瞳孔、発汗、腸蠕動、腱反射、異常反射といった項目をとります
さながら、シャーロックホームズ気分で、原因を突き止めます
ここで大事なのは、何でも事故のせいにしないということです
頭を打って、脳震盪だろうと
安直に考えてはいけません
実例を挙げます
全く情報のない人が車の単独事故で搬送されて来ました
バイタルは問題ありませんが、意識障害があり、傾眠で病歴が取れませんでした
画像や検査では意識障害の原因が分かりませんでしたが、
呼吸数がやたらと少ないことに気がつきました
これはもしや、麻薬中毒?
と思い、バックを見ると、お薬手帳はありませんでしたが、
かかりつけと思わしき病院の名前がありました
電話して確認すると、全身に転移している大腸癌があり、
モルヒネを使っているとのこと
ナロキソンを使ったら、すぐに目が覚めて、
病歴を語れるようになりました
日本では麻薬中毒は少ないので、Do don'tというゴロで覚えるナロキソンですが、
使用機会は滅多にありません
自分がナロキソン入れたのはその一例だけです
やっぱり身体所見って大事ですね
2018年7月12日木曜日
ギランバレーかなと思ったら
ギランバレーは思いつくと、
ギランバレー来たー!
という感じで、ギランバレーにしか見えなくなります
足が動かしにくく、痺れもあり、先行感染もある
と来れば、ギランバレーを疑うのは当然です
ですが、ギランバレーに飛びついてしまって、
他の病気の鑑別が飛んで行ってしまうことが多々あるので、
一度冷静になる必要があります
基本的にこれがあったら、絶対、GBSともいえないので、
臨床像や身体所見、補助検査を用いて、総合的に診断します
大事なことは他の疾患の除外です
Stroke mimicならぬ、ギランバレーmimicです
大脳鎌の病変とかは知識的には大事ですが、
実際は稀です
でも一応チェックします
他にも鑑別すべき疾患は山ほど教科書的には挙げられますが、
一番の対抗馬は横断性脊髄炎です
両下肢の対麻痺となると、ミエロパチーが鑑別になるので、
しっかり診察しないといけません
ギランバレーを疑った場合は、
手足をチョンチョンと触って、
感覚は大丈夫ですかー?
という診察では、全然ダメです
チョンチョン診察は、内科医がよくやる感覚系の診察ですが、
ギランバレーの時は、レベル形成があれば、ミエロパチーを疑いますので、
しっかりと感覚を取りに行くことが重要です
ギランバレーのように思いついたら、
それにしかみえなくなってしまった場合、
ギランバレーに合わないような所見は、無視してしまうことがあります
ギランバレーに限ったことではありませんが、
人は見たいように見て、自分の都合の良いように解釈します
あれ?
何かおかしいな
と思っても、
まあいいか、大した所見でもないし、
カルテに書くほどではないな
という軽微な異常を闇に葬ることはよくあります
そんな時は、闇ではなく、
心の中に留めておいて、
いつでも取り出せるように注意を少しだけ傾けておきます
そうすることで、もう一度、新しい何かイベントがあったときに、
違う疾患をすぐに想起できるようになります
例えば、何となく物がダブって見える時もある、
日内変動があるような気がする
といった所見があれば、もしかすると、重症筋無力症かもしれません
何か変だなと思った時は、
その所見を大事にするといいことがあります
ギランバレー来たー!
という感じで、ギランバレーにしか見えなくなります
足が動かしにくく、痺れもあり、先行感染もある
と来れば、ギランバレーを疑うのは当然です
ですが、ギランバレーに飛びついてしまって、
他の病気の鑑別が飛んで行ってしまうことが多々あるので、
一度冷静になる必要があります
基本的にこれがあったら、絶対、GBSともいえないので、
臨床像や身体所見、補助検査を用いて、総合的に診断します
大事なことは他の疾患の除外です
Stroke mimicならぬ、ギランバレーmimicです
大脳鎌の病変とかは知識的には大事ですが、
実際は稀です
でも一応チェックします
他にも鑑別すべき疾患は山ほど教科書的には挙げられますが、
一番の対抗馬は横断性脊髄炎です
しっかり診察しないといけません
ギランバレーを疑った場合は、
手足をチョンチョンと触って、
感覚は大丈夫ですかー?
という診察では、全然ダメです
チョンチョン診察は、内科医がよくやる感覚系の診察ですが、
ギランバレーの時は、レベル形成があれば、ミエロパチーを疑いますので、
しっかりと感覚を取りに行くことが重要です
ギランバレーのように思いついたら、
それにしかみえなくなってしまった場合、
ギランバレーに合わないような所見は、無視してしまうことがあります
ギランバレーに限ったことではありませんが、
人は見たいように見て、自分の都合の良いように解釈します
あれ?
何かおかしいな
と思っても、
まあいいか、大した所見でもないし、
カルテに書くほどではないな
という軽微な異常を闇に葬ることはよくあります
そんな時は、闇ではなく、
心の中に留めておいて、
いつでも取り出せるように注意を少しだけ傾けておきます
そうすることで、もう一度、新しい何かイベントがあったときに、
違う疾患をすぐに想起できるようになります
例えば、何となく物がダブって見える時もある、
日内変動があるような気がする
といった所見があれば、もしかすると、重症筋無力症かもしれません
何か変だなと思った時は、
その所見を大事にするといいことがあります
すぐに亡くなる可能性のある感染症
たくさんありますが、有名どころをあげてみます
いわゆる、
昨日元気で今日ショック
皮疹があったら儲けもの
という有名な標語がありますね
だいたい一緒ですが、
皮疹なくてもいいです
感染症ですぐになくなることがあるのは、
本人の余力にもよるところが大きいので、背景が一番大事です
いわゆる、
昨日元気で今日ショック
皮疹があったら儲けもの
という有名な標語がありますね
だいたい一緒ですが、
皮疹なくてもいいです
感染症ですぐになくなることがあるのは、
本人の余力にもよるところが大きいので、背景が一番大事です
リベドと潰瘍
リベドと下肢の潰瘍は鑑別すべき疾患が似ています
主には皮膚への循環不全が原因ですので、
血流が落ちる状況を考えれば良いという事になります
鑑別のコツは、悪化する誘引や季節、気温との関わりを探ります
例えば、
夏なら、livedo reticularis with summer ulcerationという疾患を考えます
冬なら、火だこや寒冷凝集素症、バージャー病、クリオグロブリン血管炎を疑います
コタツや電気ストーブに当たり続けて出来た皮膚所見は、
火だこと呼ばれ、見た目はリベドと潰瘍が入り混じり、ギョッとします
血管炎か!?と躍起になりますが、
病歴聞くとすぐにわかります
ストーブしか暖房器具がない貧しい独居老人に多い疾患です
ストーブを除去すると、凍死してしまうので、予防が難しく悩む事が多いです
主には皮膚への循環不全が原因ですので、
血流が落ちる状況を考えれば良いという事になります
鑑別のコツは、悪化する誘引や季節、気温との関わりを探ります
例えば、
夏なら、livedo reticularis with summer ulcerationという疾患を考えます
冬なら、火だこや寒冷凝集素症、バージャー病、クリオグロブリン血管炎を疑います
コタツや電気ストーブに当たり続けて出来た皮膚所見は、
火だこと呼ばれ、見た目はリベドと潰瘍が入り混じり、ギョッとします
血管炎か!?と躍起になりますが、
病歴聞くとすぐにわかります
ストーブしか暖房器具がない貧しい独居老人に多い疾患です
ストーブを除去すると、凍死してしまうので、予防が難しく悩む事が多いです
2018年7月7日土曜日
白内障
内科以外の病気から、内科疾患が見つかることは多々あります
例えば、
眼科なら、ぶどう膜炎の精査で、サルコイドーシス
皮膚科なら、日光過敏の精査で、SLE
精神科なら、統合失調症かと思ったら、ヘルペス脳炎
などなど
他の科の先生とコラボする疾患は実に多いです
そういった、内科医と他の科の狭間に落ち込みやすい疾患が、
逆に非常に面白いです
だからこそマイナーと呼ばれる科に強くなる事が、
内科医の宿題のように感じます
今回は白内障です
白内障は高齢者の疾患ですが、
若年で発症していれば、やはり何か背景にあるかもしれません
白内障は水晶体が混濁する事で、視力低下をきたす疾患ですが、
なぜ水晶体が混濁してくるかは、はっきりとは分かっていないようです
原因が分からないので、
考えても無駄です
知っているか知っていないかの世界です
全身疾患に伴う白内障は実は色々あります
内分泌系や薬は落とさないようにしたいものです
他は、何かしら症状があるので、見逃すことはあまりないと思います
特殊な気胸②
若い元気な男性の気胸でも、血胸が伴っていると治療が変わります
自然気胸の5%くらいですが、血胸を合併する事があります
まあ自然に止まるだろうと甘く見てはいけません
大量出血でショック状態に陥る人もいるので、
施設によっては、血胸を伴う気胸の場合は即手術するところもあります
ドレナージチューブを入れるのはありですが、
初めから呼吸器外科に相談しておく事が大事です
自然気胸の5%くらいですが、血胸を合併する事があります
まあ自然に止まるだろうと甘く見てはいけません
大量出血でショック状態に陥る人もいるので、
施設によっては、血胸を伴う気胸の場合は即手術するところもあります
ドレナージチューブを入れるのはありですが、
初めから呼吸器外科に相談しておく事が大事です
特殊な気胸①
若年男性の自然気胸はあまり焦る事は少ないですが、
続発性の気胸の場合は話が違います
まずは診断が難しいです
基礎疾患は、COPDや間質性肺炎の事が多いかと思われますが、
呼吸苦や酸素化低下、胸痛が主訴でくる事が多く、
鑑別が心不全、心筋梗塞、急性増悪、細菌性肺炎、肺塞栓と多岐に渡ります
そのため、レントゲンで気胸と分かると、
診断がついて、ホッとするのと同時に、
ドレーンをすぐに入れるべきか?
という事になります
答えは
多くの場合で、すぐに胸腔ドレーンを入れるべきです
虚脱率は小さくても、臨床的に不安定ならば、入れるべきです
ルーチンで撮ったレントゲンでたまたま、うつった小さな気胸や
無症状の気胸の場合は、タイトフォローで経過観察もありですが、
救急に主訴としてくる時点で、不安定なので、大抵はドレナージの適応です
続発性の気胸は、若い元気な男性の気胸と同じように考えてはいけない
ということを覚えておきましょう
続発性の気胸の場合は話が違います
まずは診断が難しいです
基礎疾患は、COPDや間質性肺炎の事が多いかと思われますが、
呼吸苦や酸素化低下、胸痛が主訴でくる事が多く、
鑑別が心不全、心筋梗塞、急性増悪、細菌性肺炎、肺塞栓と多岐に渡ります
そのため、レントゲンで気胸と分かると、
診断がついて、ホッとするのと同時に、
ドレーンをすぐに入れるべきか?
という事になります
答えは
多くの場合で、すぐに胸腔ドレーンを入れるべきです
虚脱率は小さくても、臨床的に不安定ならば、入れるべきです
ルーチンで撮ったレントゲンでたまたま、うつった小さな気胸や
無症状の気胸の場合は、タイトフォローで経過観察もありですが、
救急に主訴としてくる時点で、不安定なので、大抵はドレナージの適応です
続発性の気胸は、若い元気な男性の気胸と同じように考えてはいけない
ということを覚えておきましょう