今年は本当に暑いですね(毎年言っていますが・・・)
当地では、別荘の方が大勢くる避暑地にも関わらず、
年々、熱中症の患者さんが増えてきています
当地は寒冷地域のため、
低体温の患者さんや豆炭こたつ使用による一酸化炭素中毒の方は大勢みてきました
ですが、重症の熱中症の方はこれまで経験はありませんでした
熱中症についてまとめたことがなかったので、今回まとめてみました
体温管理は主に視床下部が中枢として、バランスをとっています
何のバランスかというと、熱産生と熱交換です
このバランスを保ち、36度前後の体温に調整してくれています
熱交換には、伝導・放射・蒸発・対流の機序があります
これを知っておくと、治療に応用できます
熱交換の際には、皮膚の血流が非常に重要です
皮膚の血流はラジエーターとしての機能があります
皮膚血流が少なくなると、熱を逃しにくくなるので、
霧吹きはぬるま湯が良いとされています
冷たすぎると、「冷たい!」と感じて、
皮膚の血管が収縮してしまうからです
当たり前ですが、氷で首や腋窩、鼠径部を冷やすのも、太い血管があるためです
熱中症は「発熱」ではありません
発熱は視床下部があえて、体温のセットポイントを上げている状態です
この状態は、アセトアミノフェンやNSAIDsを使うと、
セットポイントが下がるので、効果があります
一方、「高体温」は視床下部のセットポイントは変わっていません
視床下部のコントロールを失い、
熱産生>熱交換となってしまい、体温が上昇している状況です
この状態では、解熱剤は無効です
熱中症を疑った場合は必ず、
深部体温(直腸温)を測り、治療のモニタリングにしましょう
我々、恒温動物は体温が上がってくると、代償機構が働き、
体温を一定に保とうとします
身体的には発汗や心拍数を上げて、
熱交換をUPさせます
行動的には、熱を避ける行動をとったり、
体を冷やしたり、水分をとる行動をおこないます
そうすることで、代償が効いている間は良いですが、
代償が効かなくなると、臓器障害の危険が出てきます
熱放散UPのため、皮膚血流をUPさせますが、その分、臓器血流が減ります
さらに発汗UPのため、血管内脱水に陥り、さらに臓器血流が減ります
そうなると、細胞内低酸素や循環不全が出現し、
中枢神経をはじめ、他臓器にダメージが生じてきます
熱中症は英語で、Heat Strokeです
Strokeの名のとおり、熱に中り、
意識障害が出てくることが多いです
重症度の意識障害によって、Ⅰ度、Ⅱ度、Ⅲ度に分けられます
Ⅱ度、Ⅲ度を症状だけで分けるのは難しいので、
病院に来るような熱中症の人は、採血しておくのが無難です
採血すると、びっくり!ということはよくあります
熱中症は予防できる疾患です
暑熱環境で労作が加われば誰でも発症しますが、
労作がなくても、熱中症になる人もいます
熱中症になりやすい人を知っておくことが大事です
高齢者、乳幼児、慢性期疾患を患っている人、
自分で暑熱環境を避けることができない人、
内服薬(βブロッカー、抗コリン薬)、
コンディションが悪い(脱水、二日酔い、感染中、寝不足)など
患者さんの背景と環境を病歴で確認しましょう
誰が、どこで、何をやっていたかを聞けば、
熱中症かどうかは、ピンときます
誰が(Who)✖️どこで(Where)✖️何を(What)してた?=熱中症を疑う
この公式が不釣り合いの場合には、他の原因を検索します
熱中症弱者と呼ばれるような、高齢者や乳幼児、認知症や精神疾患がある方は、
熱中症にもなりやすいですが、感染症にもなりやすいです
ただし、症状(熱、意識障害、だるさ)だけでは、鑑別は難しいです
合併していることも多々あります
そこで大事な考え方は、
「感染症は忘れてはいけないが、
初動は熱中症として動く」ということです
優秀な内科医ほど、熱中症とすぐに決めつけずに、
感染症を否定しなさい。熱源を探しなさい!と教育しがちです
自分もそうでした(反省)
ですが、救急の場面では、感染症よりも熱中症の治療が優先されます
(もちろん、同時並行がベストです)
なぜなら、熱中症はできるだけ早くに冷やすことが、最も重要な治療だからです
予後や後遺症に関わります
間違って、誤嚥性肺炎の方に霧吹きをかけていても、
大きな問題はありません
ですが、熱中症の患者さんを誤嚥性肺炎だと思い、
血液培養をとって、痰を染めて、抗生剤を投与したけれど、
ずっと40度のままで病棟に行きました
すでに2時間経っています
というのは、まずいのです
熱中症とは「暑熱環境における身体適応の障害によって起こる状態の総称」とされています
暑熱による諸症状を呈するもののうちで、他の原因を除外したものを熱中症と診断すると、2015年のガイドラインでは定義されています
つまり、臨床症状と除外診断で、熱中症は診断を行うということです
これがあったら、熱中症!という特異的なマーカーはありません
熱中症診療の原則は5つです
1、背景:(1)既往・既存症、(2)環境暴露、(3)全身状態・余力
2、臓器:SHOCKで覚える(私見)
(S)ショック、循環、(H)肝臓、(O)DIC、(C)中枢神経、(K)腎臓です
中枢神経が最初にやられやすく、その後、血液データが華々しく異常となり、
3-4日目にDICや肝酵素が著明に上昇してくるのが、一番嫌な流れです
S(ショック)以外はちゃんとガイドラインにも明記されており、
重症度の一つとされています
横紋筋融解症もよくある合併症ですが、
重症度や予後に関わりが乏しいようで、ここでは入ってきません
3、他の疾患の除外:特に感染症、薬
熱源探しとトキシドロームの観点で診察することが重要です
鑑別が難しければ、躊躇わずに血液培養とりましょう
4、治療:(1)冷却 とにかく早く38度まで冷やします
スピードは気にしなくてもいいです
38度より下になると、医原性に低体温になるのでストップします
冷やすのが遅れると後遺症が残ったり、死亡率が高くなります
感染症かもしれないと思いつつも、とりあえず38度目指して冷やしましょう
(2)対処療法 冷やした後はできることは限られます
5、経過観察:3日目前後で肝障害やDICが出てくることがあります
最初のデータは大したことがなくても、
Ⅲ度だった人は採血データをフォローしましょう
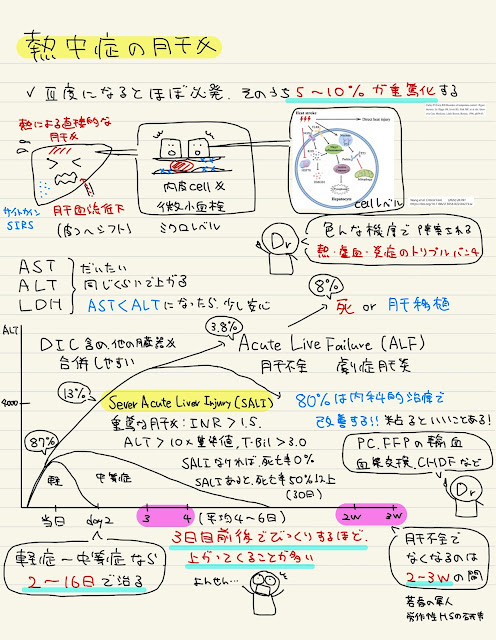
熱中症の肝障害はよくあります
特にⅢ度の場合、ほぼ必発です
そのうち、報告にもよりますが、4-10%で重篤化します
軽症から中等症の場合は、2-14日で改善することが多いですが、
3-4日でどんどん上がってくる症例があります
その場合、SALI sever acute liver injuryになり、
ALF 急性肝不全へと続いてきます
肝不全になった場合、有効な内科的治療は確立しておらず、
施設によっては血漿交換やHDFを行います
最終的には肝移植を検討しなければならない症例もあり、
3-4日目でピークアウトしていない症例は、肝移植について家族と話あう必要があります
移植を検討し始めても、多くの症例で改善してくることが多いので、
本当に肝移植までいく症例は稀とされています
SALIは多臓器不全も合併しやすく、
SALIの50%以上が亡くなったという報告もあります
熱中症の重篤な肝障害の治療で一番大事なのは、
どれだけ早く冷やせたか?です
冷やし終わった後は、できることが限られます
バイタルを安定化させる
肝障害の原因になりうる薬は避ける
血漿交換やCHDF、FFPやPCの輸血を行う
肝移植の準備を行う
(他の原因の否定、家族との面談、転院準備)
だからこそ、救急外来の時点でどれだけ、早く冷却できたかが重要になります
まとめ
・熱中症はまだまだ今年も出会う!
→年々、増加することが確約されているような疾患
・熱中症は臨床診断と除外診断で行う
→誰か、どこで、何をしていたか?で熱中症を疑う
・熱中症を疑ったら、すぐに38度まで冷やし始める
→感染症の検査や除外は冷やしながら同時並行!





















0 件のコメント:
コメントを投稿