大麻を植物の意味合いで書くときは、「アサ」と書かれます
カタカナと漢字の違いはこういうところから来ています
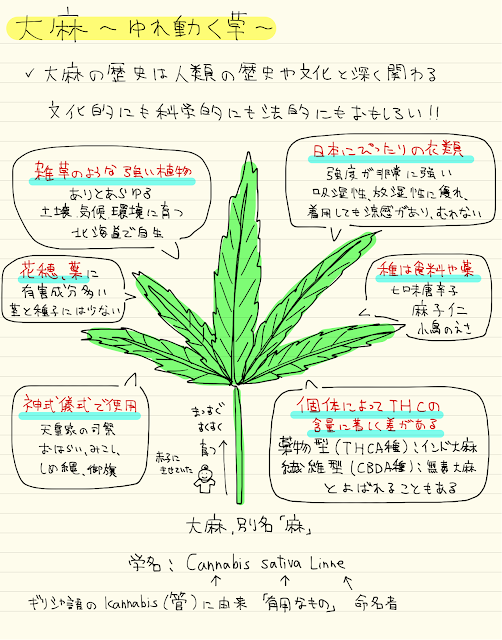
本当に有用な草で、余すところなく使えます
茎は丈夫な繊維として、しめ縄や漁師の網などに使われます
日本では昔から神事の際には、麻が使われることが多く、魔除の意味もあります
ネズコが来ている服の模様も麻模様ですよね
麻は昔の日本人にはとても愛されていた草なのです
種は麻子仁と呼ばれ、我々がよく使う麻子仁丸の成分です
オイルとしても使われます
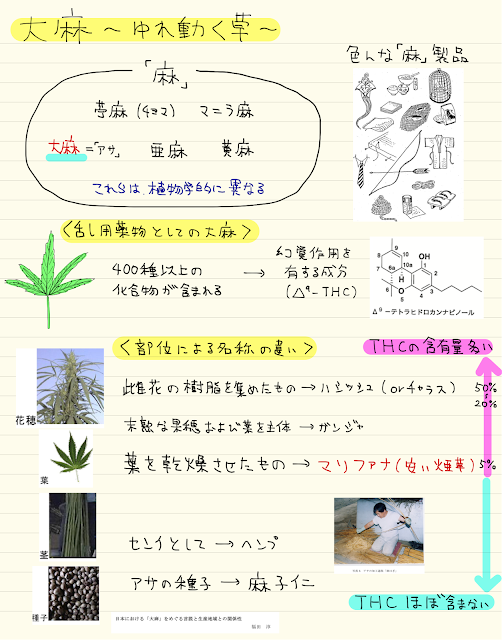
THCの含有量はそこに生えている大麻ごとに違います
そして大麻の部位によっても違います
これが大麻をややこしくしている原因です
昔から日本に生えていた大麻はTHCの含有量が少なく、葉を吸煙する文化はありませんでした
インドなどの大麻は逆にTHC含有量が多く、インド大麻と称されており、
インド大麻だけ規制を受けていたこともありましたが、
大麻は一種一属であり、種類が違うわけではありません
育て方を変えると、THCの含有量が多いものが出来上がるので、
THCが少ないから大麻を育ててもよいというわけにはいきません
大麻の薬理作用
大麻の中の
テトラヒドロカンナビノール(THC)が重要な物質です
脂溶性の物質で体に溶け込みます
カンナビノイドはこの他にもたくさん見つかっています
体の中ではこのカンナビノイドを受け取る受容体が二つ見つかっています
CB1と2です
1は中枢神経に発現していますが、2は免疫の細胞に発現しています
このTHCの作用を応用・改良して、アメリカなどの海外では薬として販売されています
抗てんかん薬や緑内障の治療やAIDS患者さんの食思不振の薬や緩和ケア領域で使用されるなど、多岐にわたり使われています
こういった作用を利用し、昔はシャーマンや宗教的な儀式にも大麻はよく使われており、
重宝されていました
危険ドラッグというのは、大麻(カンナビノール)を改造して法律から逃れようとしたものです
つまり危険ドラッグの多くは、合成のカンナビノールです
ですが、危険ドラッグ中毒は大麻中毒と同じ症状とも限りません
例えば、大麻(THC)には吐き気止めとしての作用がありますが、
合成カンナビノール中毒の場合は、嘔吐がよくみられます
危険ドラッグは未知のものであり、どういうことが起こるのかもよくわかっていません
危険ドラッグを使用するということは、副作用不明の薬を大量に飲むような行為です
THCは経口摂取よりも吸煙の方が吸収が3倍もよいので、
基本の摂取の仕方は吸煙になります
Tripからtripへ
大麻を使うきっかけの多くは海外での生活や海外旅行先です
大麻をタバコやアルコール感覚で使う国もあるので、日本とのギャップがすごいです
海外で大麻にハマってしまうと、引き続き日本に帰ってきてからも使ってしまいます
大麻を使うと、tripと呼ばれる状態になります
そしてsetとsettingと呼ばれるようですが、
使う側の要因と大麻側の要因の組み合わせによって、
tripがどうなるかが決まります
ハイになることは、エンジョイ(good trip)と呼ばれ、
これを狙ってヨーロッパのアーティストの間で流行したようです
音が研ぎ澄まされたり、アイディアが浮かんだりするので、芸術家には魔法の薬ですね
逆に落ち込んでしまうこともあり、ストーン(bad trip)と呼ばれます
自分の内面世界に落ち込んでいく感じで辛いようですが、
これを狙ってヒンドゥー教の行者は使っていたそうです
エヴァンゲリオンのシンジ君状態でしょうか?
大麻の急性中毒
血中濃度が上がってくると、妄想症状がメインになります
統合失調症とも区別がつかないような、妄想状態になります
トキシドロームにはあまり大麻中毒は出てきませんが、
交感神経優位になることが多いようです
あまりに多いと逆の副交感神経優位になるようです
大麻の依存
大麻にももちろん依存形成があります
ですが、ヘロインのような強い依存ではなく、実はアルコールの方が強いとも言われています
だからと言って安全なわけではありませんが、アメリカのスケジュール1に入っているのはおかしいという議論もあります
身体依存が形成されると、離脱症状が起こります
大麻中毒の行き着く先
精神病を発症してしまう人が多くみられます
特に他の薬物よりも統合失調症への移行が多いです
やめてもフラッシュバックが起こりやすいのも大麻の特徴です
大麻はアルコールやタバコみたいな感覚の国もあり、
吸煙するという心理的にも抵抗が少ないため、
他の薬物の導入になってしまう危険があります
ゲートウェイドラッグとも呼ばれ、結局、覚醒剤やヘロインに手を出して行ってしまうこともあります
カンナビノイド悪阻(嘔吐)症候群(CHS)
はい、きましたカンナビノイド悪阻症候群
これは本当にやばいです
診断も難しいですし、治療も難しい
大麻を慢性に使っている患者さんでみられる病気で、
周期的に嘔吐をメインとした消化器症状+αがみられます
発作の間は本当に辛く、嘔吐や吐き気がひたすら続くという地獄絵図になります
悪阻のひどいバージョンみたいな感じのものが、年に数回やってくる感じです
当の本人は大麻を使用していない時に症状が出現するので、
大麻が関係しているは思っていません
もちろん、使っていても犯罪であることはわかっているので、
誰も「大麻使っています」なんて言いません
当たり前ですが、聞いても言ってくれません
だから、診断が難しい・・・
ですが、この病気を推測するkey questionがあります
それは、「熱いシャワーやお風呂で症状は改善しませんか?」という質問です
このエピソードがあれば、かなり疑いが濃厚になります
ただし、周期性嘔吐症(CVS)も熱いシャワーで改善するという同じ共通点を持っています
これは大麻使用は関係ありません
現実的には、
年に数回、胃腸炎疑い、パニック発作疑いという病名がついていて、
今まで見たことがないくらい嘔吐して、身の置き所のない状態の人を見たら、
熱いシャワーで改善しないか聞いたり、試したりしましょう
もし、熱いシャワーで改善するのであれば、
信頼関係をしっかり構築し、大麻の使用がないかを聞き出す努力をしてください
大麻使用を知ったら、法律上、報告義務が我々にあるために、
大麻患者さんが医療機関にくるのを躊躇っていて、
治療機会が失われています
カンナビノイド悪阻症候群の治療
なんと、この嘔吐にはほとんど薬が効きません
多くは時間が解決してくれるか、
ベンゾジアゼピンで鎮静されるかどちらかです
本人も相当辛いのですが、医療者も見ていて本当に辛い病気です
ですが、発作が終わると何事もなかったように、いきなり復活します
精査しようと思ったら、自然に治ってしまうので、
適当に毒素性の食中毒やパニック発作とされていることが多く、ほとんど誤診されています
後日、精査で内視鏡検査やCTを行っても何も出てきません
なのでカルテには、胃腸炎の既往が溜まっていきます
胃腸炎の既往がカルテに溜まっている人を見たら、
この病気を疑います
大麻中毒の治療
保健所へ報告してもその後は、社会から抹殺されて、普通の生活は送れません
法律通りに報告したとことで、3つのLife(生活、人生、命)は何一つ守れません
3つのLifeを守るためには、治療する(つまりやめさせる)しかありません
アルコール依存や禁煙外来と似たところがありますので、
プライマリケアレベルでも成功するかもしれませんが、
多くは専門施設での治療が必要になります
通報しても患者さんを誰も責任を持って治してはくれず、仕事ができなくなり、
社会から消されるだけです
それでは3つのLifeを一つも守れません
だからといって、通報しないと自分に罰則が下るのではないか、と思われますよね
通報義務と守秘義務は、守秘義務が勝つので安心してください
ですが、社会正義(大麻使用患者は大抵、普通の生活をしていますので、自動車運転しています)と守秘義務、害することなかれの倫理の問題が絡んで、相当悩むところです
もはや医師としてのプロフェッショナルな枠組みを超えているので、
一人で抱え込まず、多くの人に相談することが大事だと思います
唯一警察に通報すべき時は、自他の危険や他の患者さんへの危険がある時です
法律はたくさんあります
アメリカでの流れと日本の流れ、世界の流れに分けて考えると、わかりやすいです
アメリカに倣うのであれば、アメリカで国として大麻が合法化された場合は、
日本の流れが変わる可能性があります
第二次世界大戦後の流れの変化のように・・・
大麻二法
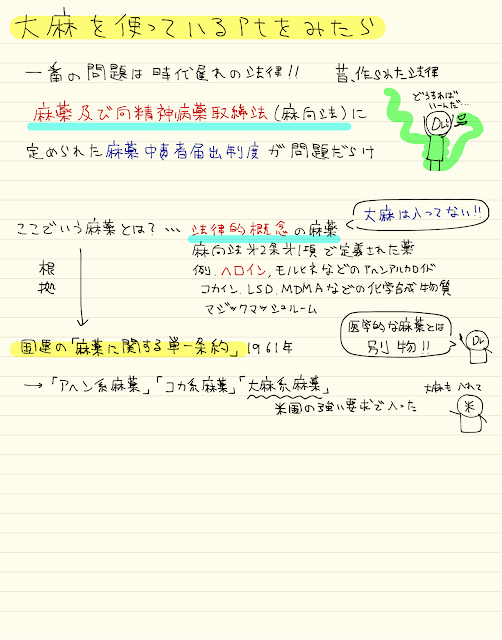
非常にややこしいのですが、麻薬及び向精神病薬取締法には、
麻薬の所持や輸入についての罰則はありません
ですが、使用(つまり慢性中毒)については罰則を定めています
ただ、慢性中毒の定義がなく、医者が慢性中毒といったら慢性中毒です
つまり医師の裁量によって、報告するかしないか決めなさいというわけです
それってかなり酷なことですよね
医者は患者を治すのが本分であって、報告しても依存症は治せないのですから
所持や輸入、栽培などを規制するために作られたのが、大麻取締法です
こちらには、使用の罪はありません
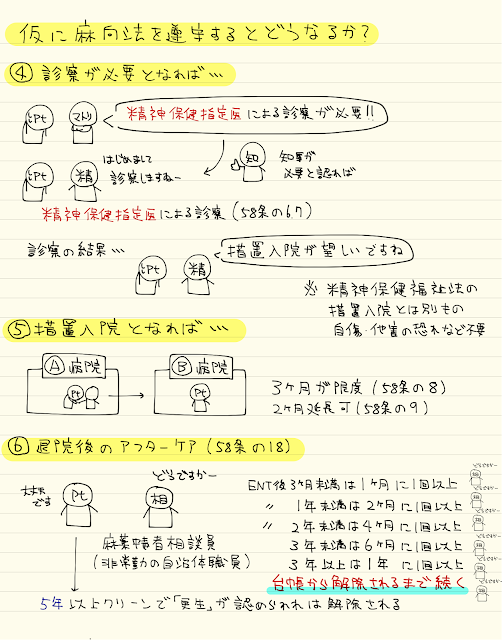
麻向法を遵守して報告するとどうなるかを知っておきましょう
保健所へ連絡すると、自動的に都道府県知事を介して厚生労働省へ報告が行きます
そして麻薬中毒者台帳に名前が登録されます
すると、マトリが環境調査にやってきます
そこで精神保健指定医の診察が必要かどうか判断されます
必要と判断されれば、精神保健指定医がやってきます
その後、入院が必要と判断されれば入院となりますが、ここ数年入院はありません
・慢性中毒をどうやって診断するのか
・トライエージは偽陽性もあるので、尿中トライエージで診断してはいけない
・報告すると人権を無視した監視体制に数十年おかれる
まとめ
・大麻は便利な草。非常に奥が深く面白い
→産業用、医療用、志向用、法律の面から見ると、問題点が見えてくる
・大麻中毒の行き着く先を知っておく
→統合失調症を発症したり、他の薬物依存症になったり、カンナビノイド嘔吐症候群を引き起こす
・年に何回か、嘔吐が主訴で勝手に直っていくという人を見たら、カンナビノイド嘔吐症候群を疑う
→熱いシャワーや入浴で改善するかを聞く