超高齢者とは、2017年に日本老年医学会と日本老年学会が合同で定義しており、
90歳以上の方を指しています
当たり前ですが、90歳以上で寝たきりの人もいれば、畑をやっているくらい元気な人もいます
超高齢者診療シリーズと銘打っていますが、
どのような人の診療かというと、フレイルが進行し、寝たきりに近いようなADLで、
認知機能低下も目立ち、意思疎通が困難になっている人をイメージいただければと思います
今回は、超高齢者診療シリーズの「痛み」編です
いくつか超高齢者の痛みの特徴を挙げていきます
①そもそもそんなに痛がらない
歳を重ねると、痛みに鈍感になるためか、強くなるためかはわかりませんが、
痛みの訴えがそもそもない時があります
心筋梗塞の場合、痛みというよりは呼吸苦が主訴だったり、
大腸穿孔しているのに、腹痛の訴えが乏しかったり、
痛みが軽そうでも、重症だったということはよくあります
一方で、痛みの閾値が低くなっている人もいます
慢性的に疼痛に曝露されていると、疼痛閾値が低くなり、
常に痛みを訴える方もいて、診察が非常に難しくなります
そういう方を多くみていると、医療従事者もだんだん麻痺してきて、
「痛い痛い」といっている人に対して、鈍感になってしまうことがあります
施設入所中の認知症の人が、1ヶ月前から「痛い痛い」と言っていたけれど、
「どこを痛がっているかよくわからない」、「すぐに痛い痛いという人」ということで、様子をみられていました
結局、往診したDrが診察して大腿骨頸部骨折が疑われ、診断されたという症例もあります
歳をとることで、痛みに鈍感になることは致し方ありませんが、
我々が痛みを訴える人に対して、鈍感になることは許されません
痛みを訴える人には真摯に向き合って、鎮痛を開始したり、
痛みの原因を探す努力をしましょう
その時に痛み以外に注目するというのがポイントです
痛みは主観的な訴えであり、客観的なものも合わせて判断することが大事です
例えば、食事量、バイタル、意識、ADLです
これらが痛みの訴えと同時に下がっているようなら、
本当に病気があると思った方が良いでしょう
②病歴が曖昧だったり、正確にとれないことが多い
超高齢者の場合、四六時中、家族がそばにいることは稀です
一緒に住んでいても、食事以外は顔をみなかったり、
DSに行くことが多く、家族でさえ普段の様子を知らないことがあります
その時、一緒にきた家族から病歴をとる努力は必要ですが、
家族から病歴をとる時に必ず確認することがあります
それは「どのくらいの頻度で、この患者さんとあっていますか?」ということです
この答えが、「月に1回」「週に1回」「毎日」では、病歴をとる意気込みが変わってきます
月1回しか会っていない人に、多くの病歴は期待できません
それよりも毎日会っているヘルパーさんやDSの職員さんの方が、
日常の様子を知っている可能性があります
乳幼児の場合の病歴は、一緒にきている両親(もしくは祖父母)からとれば十分です
しかし、超高齢者の場合、一緒に来た家族からの病歴では不十分のこともあります
その場合、普段をよく知る人に電話をしてでも、病歴をとることが重要です
このように本人や家族からの病歴に限界があるのが、超高齢者診療の共通するところです
自ずと、診察や検査の役割が重要になってきます
③歴史があるので、歴史に聞く
既往歴ではなく、あえて歴史と言っているのには訳があります
例えば、意識を失って救急搬送されて、意識は元に戻っている
そんなことが、過去に3回あった・・・
でも一度もしっかり、診断を受けたことはない
こういった「既往にならない既往歴」というものがカルテに埋まっている可能性があります
それ以外にも、画像歴、カメラ歴、入院歴、細菌歴、ACP歴など
その患者さんの歴史を紐解くことで、診断へのヒントが見えてきます
例えば、背部痛を主訴に超高齢者が受診した場合、圧迫骨折かな?と考えたくなります
ですが、以前のCTで腹部大動脈瘤があれば、大動脈瘤の切迫破裂を疑いますよね
診察をする前に、患者さんのイメージを膨らませてから診察に臨むことが重要です
診察のコツ
もちろん、ケースバイケースですが、
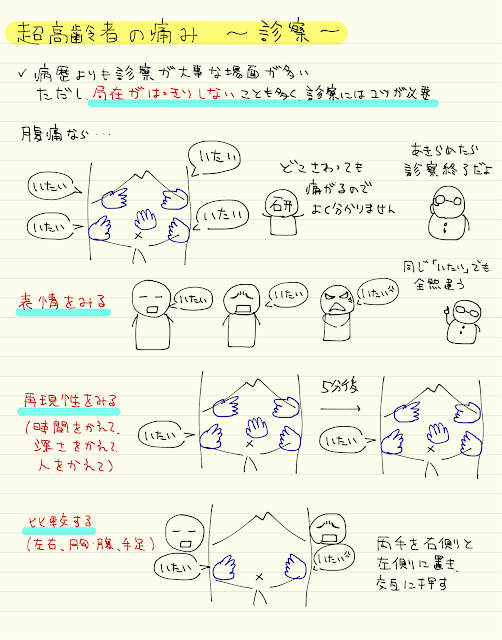
超高齢者診療では病歴よりも診察が大事になることが多い印象です
ですが、認知症があって意思疎通が十分とれない人の場合、
痛みの局在がはっきりしないことが多く、普段の診察よりも丁寧な診察が求められます
「痛くない」と言えることは、実はとても重要です
どこを触っても「痛い」と言われた場合、
「痛くない」診察方法(触るだけ)や「痛くない」場所からまず探しましょう
他の診察のコツとして
・表情を見る
・再現性をみる:時間を変えて、深さを変えて、人を変えて
・比較する:左右、胸と腹、手と足
・普段を知っている人と一緒に診察する・別のどこかに集中させて、診察する
などが挙げられます
皆様は自分の中で大事にしているコツはありますか?
四肢の痛みの場合、まずは痛い場所をみます
帯状疱疹であれば、すぐに診断がつくためです
ですが、チラ見だと見逃します
虫眼鏡で見るような感じで、じっくり探してください
じっくり、皮疹がないかを確認した後は、
腫れているか、赤くないかを確認します
次に触ってみて、熱感があるかを確認します
そして、押して痛みがあるかを確認します
まずは大雑把に触って痛いと言われたら、細かく触ります
最後に動かしたり、ストレスを加えて痛みがあるかを確認します
これらの診察で、炎症が存在しているかどうかを評価します
主観的な「痛み」から、
客観的な「炎症による痛み」に変化させることができれば、
鑑別が大きく変わります
最後に診察してもよくわからない時には、
リウマチ性多発筋痛症(と同時にIE)、骨メタ(と同時に白血病)、多発骨折(と同時に夜間にいつのまにか痙攣発作)、薬剤、内分泌(甲状腺、副甲状腺、副腎)を考えましょう
まとめ
・超高齢者診療の極意
「歴史に聞く(既往、既往にならない既往、画像、入院歴、カメラ歴の確認が大事)」
「いつもの状態を知っている人に聞く(食事量やバイタルなどの客観的な異常がないかどうか)」
「身体に聞く(診察が大事)」
















0 件のコメント:
コメントを投稿