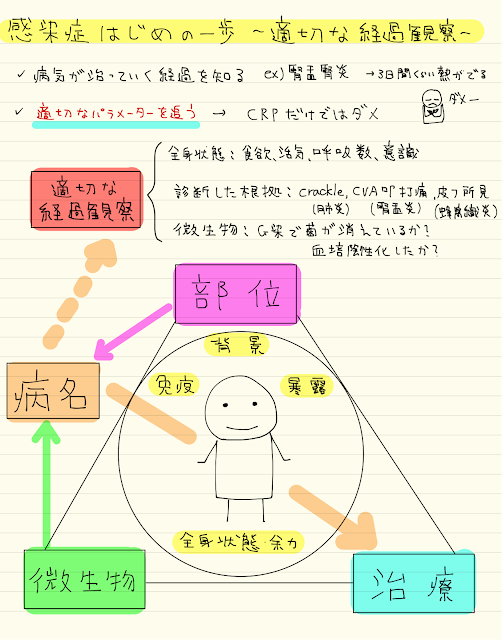
感染症セミナーでレプトスピラの症例がありましたので紹介です
レプトスピラを診断するのに、何が大事か?といえば、
それは
レプトスピラを診断する!という情熱です
つまり、診断が非常に難しいのです
疑うきっかけは3つだと思います
①原因不明の○○:黄疸、肝障害、敗血症性ショック、DIC、髄膜炎etc
重症すぎて、バイタル管理にあたふたの状態でエンピリックに抗生剤が入ることが多く、原因までたどり着かないことが多いです
②季節外れのインフルエンザ:発熱、頭痛、関節痛、筋痛といったような症状で来ることがほとんどです
まるでインフルエンザですが、季節がおかしい
そんな時はレプトスピラを疑います
特に充血があれば
→「季節外れのインフルエンザ」参照
③軽症:風邪症状できて自然に治癒してしまっている人もいるでしょう
そんな症例はだれも調べません
疑ったら、追加で聞く病歴があります
よくネズミを見たか?と聞く人がいますが、それはあってもなくてもどちらでもよいです
ネズミの尿から感染するので、見ただけでは明らかな暴露とはいえないかもしれません
感染経路はネズミの尿に侵された水から経皮または経口感染です
ということで、以下のような病歴をとります
・職業歴:農業、畜産、ツアーガイド、土木、下水道作業員、調理師など
・山・川・湖の暴露:水泳、カヌー、カヤック、ラフティングなど
・海外旅行:中南米、東南アジアなど
・国内旅行:特に沖縄でのレジャー・アクティビティー
・被災・ボランティア活動:特に大雨、豪雨災害後
これらが、1~2週間以内になかったかを聴取します
潜伏期がこれくらいだからです
レプトスピラを診断するには情熱がいる
というのは、追加で病歴をしっかりとれる情熱と、
これは絶対にレプトスピラだから検査を出すんだ!という情熱です
普通の病院で簡単に検査できないので、保健所を通じて国立感染症研究所などに相談しないといけません
血清保存だけでなく、全血保存をなるべく多く確保しておくことが大事です
せっかくレプトスピラが話題になったので、上司からいただいたメールを共有します
ちょっと難しい内容ですが、内科医を志すなら見ておいた方がよいと思います
----------------------------------------------------------------------------------------------------------------
ゴルフ場に勤務する50歳台の職員が、数日続く倦怠感と発熱で近医受診しました
レントゲンで肺炎、血液検査にて著明な肝腎機能障害があり、
MEPN使用しても意識障害が出現し、低酸素血症が進行するため、当院紹介となりました
充血が著明で、眼球結膜に黄染あり
トランスアミナーゼは3桁で、Crは5台
体幹には隆起状の紅斑が散在がみられました
CTでは肝胆道系に閉塞起点はみられませんでした
これは一つの「型」です
簡単にいうと、数日の経過で発熱やインフルエンザ症状、意識障害を呈し、
来院時には高度の肝機能・腎機能障害が中心にあり、
場合によっては肺病変や皮膚粘膜病変を呈しているという一つの「型」です
この「型」に出会った時は
感染症を鑑別診断から手放してはいけません
どこまでも感染症として対応します
その過程で非感染症性の疾患に鑑別診断を広げ、組織診を行うタイミングを狙います
この「型」の場合、大切な前提が二つあります
一つ目はHIVのリスクの見積もりです
HIV陽性の場合、鑑別の枠組みが全く変わります
二つ目は海外渡航歴の有無です
マラリアを想定するかどうかです
この「型」を
「リケッチア、レプトスピラ、レジオネラ問題」と呼んでいます
「リケッチア、レプトスピラ、レジオネラ問題」に出会った時には、以下の抗菌薬4剤の組み合わせを検討します
ミノマイシン
レボフロキサシン
アジスロマイシン
βラクタム系(特にセフトリアキソン)
東北地方におけるツツガムシのシーズンは晩秋~初冬です
長野県は初夏です
山や林の暴露がなくても田舎に住んでいることが自体が暴露のリスクであり、
ツツガムシをはずすことはできません
ミノマイシンは必須です
日本紅斑熱は西南日本での報告が多いですが、日本国内であれば除外は出来ません
重症の日本紅斑熱はミノマイシン+レボフロキサシンでの治療が推奨されます
当然、ダニ媒介感染症のSFTSも想定しますが、有効な治療薬がありません
だたし、原因を同定することは大切ですので検査は検討します
尿中レジオネラ抗原陰性でもレジオネラは否定できません
レジオネラを想起すること、診断することは臨床の中で思いのほか難しいことです
痰が取れれば、抗菌薬投与前にレジオネラ培養を外注で提出します
またレジオネラ抗体をペアでとる準備をします。PCRも提出するかもしれません
しかし除外が難しいのでレジオネラ症として治療します
レボフロキサシンかアジスロマイシンを軸に据えます
これで、マイコプラズマ、クラミドフィラ、コクシエラなどには対応できることになります
レボフロキサシンかアジスロマイシンのどちらかを選ぶかについては、よりアジスロマイシンの方が効果的な感染症をどのくらい想定するかによります(例えば、バルトネラ感染症)
また結核をどのくらい想起するか、それに対してどのくらいの検査が現時点でできているかも、レボフロキサシンとアジスロマイシンの選択で考慮すべきポイントになります
そしてレプトスピラです
当地でも集団発生事例の経験があります
国内でも、海外でも、田舎でも、都市部でもこのプレゼンテーションでは、
レプトスピラを外すことはできません
呼吸器病変も生じます
ネズミとその屎尿には意外と多くの人が暴露されています
レプトスピラは梅毒と同様、治療中にJarisch-Herxheimer reactionを生じます
この知識は治療経過を見守る上で大切です
少し考えればわかりますが、簡単に検査ができずすぐに結果もでない疾患ばかりが鑑別にあがります
このような症例に出会った時は、保健所をつうじて衛生研究所、国立感染症研究所に協力してもらい、どのように検査を出すかを積極的に検討します
この場合、PCR検査などで全血検査が必要になりますので、血清保存のみならず、全血保存をできるだけ多く確保して、後で振り返る準備をします
この症例ではレプトスピラ=リケッチア>レジオネラを想定し、
メロペン+ミノマイシン+レボフロキサシンを開始しました
妄想的に抗菌薬を選択するのではなく、
その段階で使える情報からもっともありうる感染症を想起することが大切です
ここまではあまり悩む時間がありません
さっさとやることをやらないと治療が遅れます
スピードがとても大切です
スピードが大切な時が臨床には少なからずあります
けれども、スピードだけではだめです
患者さんの近くにいることです
絶対に離れてはいけません
一時間の時間の積み重ねが、一時間分の時系列を治療者に垣間見せます
二点が結べれば患者さんが向かうベクトルを推測できることになります
治療を開始したら、それに満足することなく、治療効果をみながら、病歴と身体診察を何度も何度も繰り返します
本人は場合によっては集中管理されていて、話すことができないかもしれません
情報を知っている人からできるだけ様々な患者さんを取り囲む情報を収集します
患者さんの生活を自分の頭の中で映像化できるまで病歴をとります
意外なところに、意外な手がかりがあります
頭の先か、爪の先までくまなく身体診察をします
全身、全ての毛をかきわけ、全ての穴の中まで見て、ふれます
一人では見落とすので複数人が、別にみるとよいでしょう
些細な所見も全体の文脈の中で大きな意味を持つことがあります
臨床はかけ事ではありません
クイズでもありません
わからなくても、絶対に進んではいけない方向だけをおさえて、
残りの方角に少しでも進んでいきます
間違ったときにどこまで戻るか、ベースキャンプを設定しておくことも大切です
「明けない夜はない」ように、臨床上も24時間、動き、考え、議論すれば少しずつ薄明かりがさしてきます
その間に多くの助言を求めることができる仲間を常日頃から培っておくことも大切です
大概のことは48時間すればそれなりに落ち着きます
短時間毎のベクトルの集積が全体の進み行きを指し示すベクトルに成長します
そのことを患者さんとも、患者さんを取り囲む人々とも、医療者とも共有することが大切です
72時間すれば、おおむね皆の覚悟が定まります
そのためにはできるだけシンプルに自分の考えを説明することが大切です
複雑なロジックを説明に使ってはいけません
少し先の目標や分岐点を皆に示すことも大切です
また医療者の不安感を患者さんと、患者さんを取り囲む人々に押し付けてはいけません
自分の不安感を人に押し付けるというのは、必要以上にディフェンシブになることです
必要以上にディフェンシブな説明からは、誰もが治療者の自己保身を感じ取ります
人間である以上、誰もが人はいつか死ぬことを理解しています
人間の力を馬鹿にしてはいけません
皆、覚悟はできているのです
それは治療にたずさわる時の前提です
困難な症例にチームで対応するときに、リーダーの立ち振る舞いはとても大切です
臨床のリーダーとして最も大切なのは臨床力です
政治力ではありません
この症例は消化器内科が主治医となりました
「リケッチア、レプトスピラ、レジオネラ問題」は消化器内科医に割り当てられることが多いと感じます
それは、肝胆道系酵素上昇が目につき、胆道系閉塞起点の除外が必要になるためです
この症例は後日、ツツガムシ病であったことが判明しましたが、残念ながらお亡くなりになりました
このような症例に取り組んで、患者さんの状況が思わしくない時に、非感染性疾患を常に考えます
治療を開始する最初から非感染性疾患を想定しています
しかし感染性疾患を抑えないで、先にはすすめないために徐々に非感染性疾患の重みがのしかかってきます
それでも初めから非感染性疾患を考え抜き、診療にあたることが大切です
「リケッチア、レプトスピラ、レジオネラ問題」に直面したときに、主には腫瘍(リンパ腫)と炎症性疾患(血管炎、AOSD)を念頭において診療にあたります
常に病歴と身体所見から、リンパ腫や血管炎を念頭においた生検部位を検討しておきます
AOSDはあくまで除外診断です
どのタイミングでどの臓器の生検に入るかを検討し、生検をしてくれる医師と打ち合わせを進めます
骨髄や皮膚、体表リンパ節は比較的アプローチしやすいのですが、
深部リンパ節、肝臓、脾臓、腎臓などは生検の条件がそろわないこともあります
ただし生検をしていただくためには、それなりの信頼を得ていなければなりません
信頼というのは難しいことではありません
その患者さんをひたむきに診療していることが伝われば、大抵の場合困難な状況でも協力が得られることが多いと思います
生検が様々な理由で不可能な時に、傍証を病歴、身体所見、血清学的検査から集め、
ステロイド使用を検討することはよくあることだと思います
大抵はPSL1mg/kg/日を1週間が目安です
ただしどうなったら、どうするかをの見通しなしに免疫抑制療法はできません
その中で様々な結果が戻ってきて、新たな方針を立て治療を修正します
前記したステロイドの使い方は鵜呑みにしないでください
各症例のその時の状況を踏まえなければ、総論的に議論ができません
もう一度、最初に記したことを繰り返します
この「型」に出会ったときは感染症を鑑別診断から手放してはいけません
どこまでも感染症として対応します
つまり感染症として、十分に必要な期間治療を加えておくことがなければ、
次のステップに進めないのです
十分にというのは、決してメロペンやバンコマイシンということではないということはご理解いただけたかと思います
内科医を10年やっていれば、このような症例には複数回出会います
どの症例も忘れ難い記憶として残ります
そのぐらい全力で考え、動くからです
最後になります
治療にしても、説明にしても「何をするか」はとても大切です
今まで何をすべきかについて書き記してきました
しかし「何をしないか」はもっと大切なことです
そのことを普段から心がけることが必要です
「全力でなにもしない」というのは心理学者の河合隼雄さんが残したとても大切な言葉です
「全力でなにもしない」ときのたたずまいは、最終的に皆に多くのことを伝えます
そのことは臨床に携わる上でとても大切であることを申し添えて、終わりたいと思います
------------------------------------------------------------------------------------------------------------------------