今回はNEJM のcase recordです

CPSと比べて、情報が一気に出てくるので読むのが大変ですので、
初学者はCPSから読む方がいいと思います
ケースもCPSの方がとっつきやすいです
Case recordですが、CPS風に解説していきます
今回は若い女性の鼠径部のリンパ節腫脹の鑑別ですね
お勧め度:★★★★☆
鼠径部のリンパ節腫脹は内科医が苦手とするところだと思います
多くは泌尿器科や産婦人科で対応されており、思考の整理になりました
何よりオチがいいです
---------------------------------------------------------------------------------------------------------------
39歳の女性が、発熱、腹痛、有痛性の鼠径リンパ節腫脹を主訴に当院受診となった
今まで問題はなかったが、約4週間前に柔らかい両側鼠径部腫脹に気づいた
2日後、右側の鋭い断続的な腹痛(5/10)を感じ始めた
次の3日間、嘔気と食欲不振が生じていた
また悪臭尿に気づいたが、排尿障害、頻尿、血尿はなかった
-------------------------------------------------------------------------------------------------------------
コメント
39歳の女性が4週間前からの両側鼠径部のリンパ節腫脹の主訴できています
最初は両側のリンパ節腫脹で、だんだん右下腹部痛や食欲低下が起きてきました
そして、尿臭も変化してきているそうです
ただ、膀胱炎症状はないということです
最初に両側の鼠径部のリンパ節腫脹をどう考えるかですが、
1つは性行為感染症の類で考えるか
もう一つは両側の大腿部の外傷や感染を考えるか
それとも全身のリンパ節腫脹の1つとして考えるかです
これらで考えることは違いますが、
若い女性の両側鼠径部のリンパ節腫脹であり、最初に考えるのはS T Iですね
さらに右下腹部痛も出ているのでP I Dが鑑別になります
鼠径部のリンパ節腫脹だけなら、
ヘルペスや梅毒、クラミジア、淋菌の感染の可能性もあるので、
まず聞きたいのは性行為があるかどうかです
そして、妊娠出産歴や生理周期、既往歴は聞きたいですね
右下腹部痛の症状からは、外陰部だけではなく、
おそらく子宮から卵管、卵巣とか腹膜にまで広がってそうな印象です
ただ、尿臭が変わったというのはちょっと変ですね
もしかすると、直腸や膀胱や子宮が繋がっているのかもしれません
つまり骨盤内に浸潤している癌が背景にあるのかもしれないと考えます
それによって閉塞起点ができて腎盂腎炎や骨盤内の膿瘍を起こしている可能性もあります
リンパ節腫脹は腫瘍の転移かもしれません
これまでの既往やがん検診歴、産婦人科での検診歴が気になります
-----------------------------------------------------------------------------------------------
3週間前に、患者はプライマリケア医を受診し、診察では体温は36.6℃だった
見た目は健康そうで、腹部は反跳痛や筋性防御はなく、右CVA巧打痛と腹部の圧痛を認めた
外性器は正常で、薄白色の膣分泌物を認めた
子宮頸部の可動時痛は認められず、触診で卵巣は正常であった
直径2cmの複数の両側性の有痛性鼠径部リンパ節を認めた
他の身体所見は正常であった
膣分泌物の顕微鏡検査では、
糸玉細胞(clue cells:平上皮細胞に糸玉状に無数の菌が群がっている細胞)が観察されたが、真菌やトリコモナス等は認められなかった
子宮頸部スワブでのクラミジア・トラコマチス(C. trachomatis)と淋菌のPCR検査は陰性であった
C. trachomatis血清型L1とD~Kに対するIgM、IgG、IgA抗体も陰性であった
尿検査では白血球エステラーゼと亜硝酸塩が陽性であり、尿培養が提出された
そして、メトロニダゾール膣錠が処方された
------------------------------------------------------------------------------------------------
コメント
3週間前にプライマリケア医を受診しています
その際は発熱はなく、やはり右の下腹部に痛みがあったということです
ただ、筋性防御はなく、腹膜炎らしさ無いようです
外陰部も正常だったということでヘルペスや梅毒を示唆するような病変はなかったということでしょう
あとは、リンパ節が2cm台で腫脹しています
cervical motion painがなかったということでPIDの可能性は減ったということでしょうか
ただ、膣分泌液は白色で何らかの炎症はありそうですね
子宮瘤膿腫とかはもあってもいいのかもしれません
ということで、クラミジアや淋菌の検査が行われていますが、陰性でしたね
尿を調べてみると炎症がありそうで、尿培が出されています
膣炎も同様の所見になる可能性があり、
何らかの膣炎かもしれないみたいな感じで、フラジールが処方されています
さて、これまでの経過をどう考えるかですけど、まだP I Dは否定できないと思います
P I Dは不妊の原因にもなるので、閾値低めに診断するように心がけています
クラミジアや淋菌は陰性ですが、他の病原菌の可能性はあります
特にMycoplasma.genitaliumやUreaplasma.homini、Ureaplasma.urealyticumは診断しにくいので、鑑別になるかと思います
性行為感染症としてのマイコプラズマ
疑わしい性行為があれば治療してしまうかもしれないですね
P I D以外には腎盂腎炎や腎膿瘍、骨盤内膿瘍も鑑別になります
CVAや右下腹部痛がありますのでこれらが鑑別になりますが、
これらだけでは鼠径部のリンパ節腫脹は説明できません
やはり、リンパ節腫脹を一元的に説明できるとすれば、
婦人科系の悪性腫瘍が背景にある可能性を考えます
フラジール膣錠で治る気がしないので、次に必要なのは画像評価ですね
----------------------------------------------------------------------------------------------------
2日後、尿培養物では大腸菌が105コロニー形成単位(CFU)/ml以上、
クレブシエラニューモニアエが104~105CFU/mlが培養された
トリメトプリム-スルファメトキサゾール(ST合剤)を14日間処方された
鼠径部腫脹は軽快したが、腹痛と吐気は持続していた
ST合剤内服終了2日後、発熱と寝汗が出現し、
最高38.5°Cの体温が持続し、3日間後、嘔吐し始め、
精査加療目的で当院救急科を受診した
-----------------------------------------------------------------------------------------------------------------
コメント
尿から大腸菌とクレブシエラが検出されたので、腎盂腎炎疑いとして
バクタが2週間処方されました
それで、リンパ節腫脹は改善したようですが、腹痛や吐き気は続いていたようです
バクタが終了してから高熱が出現しています
さて、どう考えるかですが、
尿中に大腸菌とクレブがしっかり検出されており、
やはり尿路と直腸がつながってるんじゃないか説はあると思います
子宮頸がんや大腸がんが膀胱浸潤 という形でいろいろ穿通してしまっている可能性は考慮します
ただ、本当にそうであれば、もっと色々な菌が検出されていいはずなので、
この2菌種以外に何も検出されていないかどうかは確認したいです
やはり、既往や検診歴の情報が欲しいです
感染症の場合、適切な抗生剤を使用しているにもかかわらず改善を認めない場合、
考えることは、抗生剤のdoseの問題、コンプライアンスや吸収の問題、
閉塞起点がある場合や膿瘍、IEです
今回はバクタを2週間投与して改善を認めないのであれば、
尿路結石症や腫瘍、後腹膜線維症による尿路閉塞からの腎盂腎炎や膿瘍、AFBNを考えます
つまり、閉塞起点やドレナージが必要なものがないか画像で確認する必要があります
あとは、バクタの感受性がどうだったのかを確認します
皮疹があれば、バクタの薬剤熱も鑑別になります
今回、腎盂腎炎と暫定診断して治療したのであれば、その診断の見直しが必要です
仕切り直しです
腎盂腎炎はゴミ箱診断です
再度、尿のグラム染色を行い、
血液培養をとって、造影C Tを行い、他の病態がないか確認します
---------------------------------------------------------------------------------------------------
救急科にて
過去1か月間の2.3 kgの体重減少、腹痛、倦怠感、悪心、食欲不振の持続があった
咽頭痛、咳嗽、下痢は認めなかった
既往歴に甲状腺機能低下症、喘息、双極性障害、月経困難症、片頭痛等と複数回の尿路感染症があった
4年前には腎盂腎炎と診断されていた
来院6か月前に、銅製の子宮内避妊器具が挿入されていた
投薬はアルブテロール、ブデソニド-ホルモテロール、ジバルプロエックス、レボチロキシン、ロラタジン、片頭痛時の屯用スマトリプタンであった
喫煙、飲酒、違法薬物使用はなかった
1年前にブラジルから米国に移住し、1年間ニューイングランドに居住し、
研究室で働いていた
最近、夫との面会目的にブラジルに3か月間滞在し、
ニューイングランド帰郷直後に鼠径部の腫脹に気付いた
ブラジル滞在は大都市にであり、遠隔地訪問はなかった
ニューイングランドでは一人暮らしで、
1匹の子猫(kitten)と1匹の成長した(大人)猫を飼っていた
家族歴に癌はなく、叔母は結核で死亡したが、叔母との接触は最小限であった
-----------------------------------------------------------------------------------------------------------
コメント
これはこれは、たくさん出てきましたね 笑
今回の症例はおそらく感染症です
さらに、3-4週間の経過で悪化しており、徐々にくるタイプの感染症ですね
感染症を考えたら、まずは三角形に当てはめます
感染症の三角形の真ん中は、患者背景です
背景を三つに分けて、免疫状態、余力、暴露を考えます
この症例は暴露が多すぎます 笑
ペット:猫 → 猫引っ掻き病(CSD)やトキソが鑑別になります
猫に舐められていないか、接触が多いかどうかを聞きます
性行為:(多分)夫だけ → 性行為感染症が鑑別になります
どのような性行為か、いわゆる5Pを聞きます
海外渡航歴:ブラジル → 地域の真菌やダニ媒介微生物、結核などが鑑別
ブラジルの詳しい地域を聞いて、地域の風土病を考えます
結核暴露:叔母 → 結核が鑑別になります
呼吸器症状がないか、CTで肺炎像がないかチェックします

そして実は免疫も問題があります
この症例では、子宮内にIUDが挿入されています
IUDは骨盤内放線菌症のリスクです
IUD に関連した腹腔内感染症の原因微生物としては、「Actinomyces 属」が有名です
Actinomyces 属は膣内に常在しており、IUD などの異物に付着します
さらに IUD による子宮内膜の炎症性変化によって、
Actinomyces 属の組織内への侵入が促進されます
骨盤内膿瘍や卵巣膿瘍をきたし、時に腫瘍との鑑別が難しい時があります
色々な情報が出てきましたが、上記の鑑別疾患にそって病歴を追加したり、
診察を追加すればいいかと思います
どこに軸足を置くかで検査の優先度が変わってきます
おそらくほとんどはノイズです
--------------------------------------------------------------------------------------------------------
身体診察
体温36.6°C、血圧100/63 mm Hg、心拍数77拍/分、呼吸数16呼吸/分、100%(室内気)
体重67.5kgで、BMI24.4であった 調子が悪そうに見えた
右側腹部は柔らかく、反跳痛や筋性防御、肝脾腫等は認めなかった
圧痛のある両側鼠径リンパ節が認められた
子宮頸部、鎖骨上、鎖骨下、腋窩リンパ節腫脹は触知されなかった
他の身体所見は正常であった
尿中hCGは陰性で、Glu、電解質、CK、LDH、肝機能、腎機能は以前と同様に正常であった
HIV1型p24抗原とHIV 1、2型抗体、結核菌IGRAは陰性であった
その他の臨床検査結果を表1に示す
画像検査を施行した
-------------------------------------------------------------------------------------------------------------------------------------
コメント
身体所見や血液検査が加わりましたが、鑑別は大きくは変わらないですね
ただ、他のリンパ節はやっぱり腫脹はないんですね
やっぱり何らかの感染症なのでしょう
ただ、起因菌とfocusがわかっていません
部位としては、子宮瘤膿腫や卵巣、骨盤内、尿路、腎膿瘍・・・
でも、なぜこんなにくすぶっているのであろうか
IUDのせいでしょうか・・・
後は癌が閉塞病態や穿通を起こすような解剖学的な異常の可能性を考えたくなります
画像検査が決め手ですね
------------------------------------------------------------------------------------------------------------------------------------
腹部と骨盤単純CT
鼠径部右側の結節が最大(2.6cm)で、両側鼠径リンパ節腫脹(右側優位)、
右骨盤側壁リンパ節(最大径1.3cm)、胃肝リンパ節(最大径0.9cm)、
肝門部リンパ節腫脹等が認められた
経膣超音波検査では、子宮内避妊器具は適切な位置にあり、
卵巣は正常で、微量の骨盤内腹水が認められた
輸液とケトロラク筋注され、患者は入院となった
診断検査が施行された
------------------------------------------------------------------------------------------------------------------コメント
造影はされていませんが、目立った腫瘍性病変や閉塞起点はなさそうです
CTで加わった情報としては、鼠径部だけでなく、
骨盤内や腹腔内にもリンパ節が腫脹していたことです
となると・・・
focusはリンパ節になるのでしょうか
これまでは局所のリンパ節腫脹で考えてきましたが、
腹腔内のリンパ節腫脹を認めたため、全身のリンパ節腫脹をきたす疾患として、
考え直すべきです
鑑別をあげると、
感染症:結核、梅毒、リケッチア、猫引っ掻き病、EBV、CMV
自己免疫性疾患:SLE、AOSD、菊池病
リンパ増殖性疾患:サルコイドーシス、IgG4関連疾患、キャッスルマン病
腫瘍:リンパ腫、腹腔内の癌、メラノーマ、卵巣がん
これまでの鑑別と重なるのは、
結核や梅毒、猫引っ掻き病でしょう
その中でも一番は、結核性のリンパ節炎を疑います
腹痛は腸結核や結核性腹膜炎の可能性はあるかと思います
回盲部の炎症がないかをCTで確認します
胸部のCTを撮影し、怪しい病変があれば三連痰は考慮したいです
また尿の抗酸菌培養やPCRも検討します
最終的にはリンパ節生検しかありません
猫引っ掻き病も鑑別になります
猫に引っかかれなくても、舐められただけでも発症します
手からバルトネラが入れば、その所属のリンパ節腫脹をきたし、腋窩や頸部のLNが腫れます
今回は両側鼠径部であり、足から侵入したのでしょう
そのため、猫との接触について詳しく聴取すべきです


猫引っ掻き病
梅毒のリンパ節炎も鑑別です
第二期梅毒になり、皮疹が出ることが多いですが、ないこともあります
原因不明の頸部・鎖骨のリンパ節腫脹の人が、
リンパ節生検の病理で発覚した梅毒のリンパ節炎も経験したことがあります
梅毒の血清マーカーはすぐにわかリますので、早々にチェックしたいです
問題は猫引っ掻き病と結核です
この二つは診断が難しいです
結局は出せるもの出して、リンパ節生検になるのでしょう
その前に造影CTで本当にリンパ節かどうかは確認したいです
膿瘍だった場合、話が違います
そしてIUDは抜去して、分泌物の染色や培養を行い、
放線菌がいないかは確認したいです
さてこの症例の結末は?
------------------------------------------------------------------------------------------------------------------
鑑別疾患
●Bartonella henselae感染症
患者は子猫と大人猫を飼っており、バルトネラ種、特に猫ひっかき病の主な原因菌であるBartonella henselae感染が考慮される3。猫、特に子猫はBartonella henselaeの主な宿主(main reservor)であり、唾液や引っかき傷から細菌を感染させる(猫の約50%は血清B. henselae抗体陽性である4,5)
本患者は検査で引っかき傷の所見がなく、今回の来院では以前の引っかき傷に関する情報は提示されなかった。通常、皮膚病変(すなわち、丘疹、小胞、膿疱等)は、接種後3〜10日で引っかき傷部位に形成されるが、常に出現、特定されるわけではない6。
接種後約2週間で、猫ひっかき病の特徴である局所リンパ節腫脹が接種部位近位に認められる6。リンパ節腫脹の最も一般的な部位は、腋窩、上咽頭、頸部、鎖骨上、下顎下である。
猫ひっかき病のリンパ節腫脹は通常、治療なしで1〜6か月以内に治癒するが7、現在は、短期アジスロマイシン投与が推奨されている8。
本患者に投与されたST合剤は、in vitroではバルトネラ種に活性があり、臨床的に有効な症例も存在することが示され7、本患者の初期の改善と抗菌薬中止後の悪化を説明する可能性がある。
合併症のない猫ひっかき病の場合、通常の治療期間は5日である。本患者は、病気の程度と胃肝リンパ節、肝門リンパ節合併症(B. hensalae早期播種を示唆する可能性のある所見)等から2週間の治療としたが、より長期間治療が必要であった。
●トキソプラズマ症
トキソプラズマ症と猫ひっかき病は、どちらもリンパ節腫脹と猫への接触に関連するが、急性トキソプラズマ症は、頸部リンパ節腫脹や全身性びまん性リンパ節腫脹9を特徴とする単核球症様症候群を呈する。
これは、急性EBV感染症、急性CMV感染症、原発性HIV感染症等に類似している。本患者は急性トキソプラズマ症と合致する多くの特徴を有していたので、トキソプラズマ症検査なしでの除外は困難である。
●皮膚・軟部組織の細菌感染症
通常、黄色ブドウ球菌と化膿性レンサ球菌によって惹起される細菌性(リンパ)腺炎は、急性で片側性リンパ節炎が一般的なタイプである。しかし、下肢感染兆候がなく考えにくい。リンパ節炎のあまり一般的でない原因として、野兎病、ノカルジア症、スポロトリコーシス等があり、これらはすべて、接種部位遠位の局所リンパ節腫脹を惹起する可能性がある。
野兎病、ノカルジア症、スポロトリコーシスではたいてい皮膚病変が出現するが、野兎病は皮膚合併症がない腺型(glandular type)もある10。ただし、野兎病の疫学的特徴(感染動物との接触や咬傷など)が本患者の症状には合致しない。
●性感染症
鼠径リンパ節腫脹と関連する性感染症は通常、鼠径リンパ肉芽腫(LGV:lymphogranuloma venereum)、梅毒、軟性下疳である。本患者の症状、発症のタイミング、骨盤診察での皮膚所見欠如等を考慮すると、LGVの可能性が最も高い。LGVは、C.trachomatisの血清型L1、L2、L3よって惹起される陰部潰瘍疾患である11。
歴史的に、LGVの最大の流行地は熱帯と亜熱帯であったが、高所得国で増加しており、主に男性同性愛者MSM(men who have sex with men)間で増加している。感染の初期段階(第一期)の特徴は、接種部位の陰部潰瘍と数日以内の自然治癒である。 2〜6週間後に発生する第二期では、有痛性腫大反応性鼠径リンパ節が生じる場合があり、感染が局所リンパ節への直接拡大に関連している11。(また)第二期では、直腸結腸炎などの肛門直腸症状も出現する可能性がある11。
診断は、臨床症状と疫学的所見に基づき、核酸検査によって確認される11。診断を裏付けるために血清学的検査も利用できる。本患者はLGVの検査を受け、C.trachomatisの血清学的検査と核酸検査の両方が陰性であった。
本患者には陰部潰瘍がなく、軟性下疳、原発性単純ヘルペスウイルス感染、梅毒等の可能性は低い12。梅毒第二期は通常、発疹と全身性リンパ節腫脹が生じる。本患者に見られた局所リンパ節腫脹は梅毒としては非定型的である。
患者退院後、外来で右鼠径部リンパ節生検が施行された。
生検標本の顕微鏡検査(図2)は、著明な被膜線維化、形質細胞増加を伴う血管増生、病勢の強い(florid)反応性濾胞過形成、単球様B細胞の限局的集簇、好中球や壊死を伴わない顕著な肉芽腫性炎症等を特徴とする構造的歪みが認められた。
免疫組織化学的染色では、多型(polytipic)形質細胞と適切なB細胞とT細胞数と分布を示し、フローサイトメトリーでは、モノクローナルB細胞群や異常T細胞群は認められなかった。感染の可能性が最も高いように思えたが、形態学的特徴からは特定原因は同定されなかった。
さらに、多くの微生物染色(マイコバクテリアの耐酸性染色、真菌のグロコットメテナミン-銀染色、スピロヘータとその他の細菌のシュタイナー染色およびワーシン-スターリー銀染色、梅毒トレポネーマ、トキソプラズマゴンディ、CMV等に対する免疫組織化学的染色等)は陰性であった。
これらリンパ節組織所見と入院時のバルトネラの血清学的検査との乖離の説明(reconcile)は困難であった。(今回の検査で)著明上昇のB. henselae IgG力価1:1024以上(参照力価、<1:128)中程度上昇のB. quintana IgG力価1:512(参照力価、<1:128)で、B.henselaeとB.quintana IgM力価陰性1:20未満(両方の基準範囲、<1:20)が示された。
B. henselae感染によるリンパ節炎(猫ひっかき病)では、
①好中球増加症と②中心壊死を伴う化膿性肉芽腫や③微生物のWarthin-Starry銀染色陽性等が予測される17が、これらの所見は組織学的評価では認められなかった。
マネージメントの議論
初期播種性バルトネラ感染が強く疑われたので、ドキシサイクリン治療を推奨した。ドキシサイクリン開始前に状態は改善し始めていた。触知可能なリンパ節腫脹、発熱、貧血等はすべて改善し、炎症マーカーは低下した。
症状出現2か月後(ドキシサイクリン治療開始2週間後)のフォローアップでの診察で、持続する上腹部痛と金属様味覚等があり、ドキシサイクリンの副作用と患者は考えていた。
身体診察では、触診で右側に軽度の側部痛があり、最初の症状と同様で上腹部痛とは異なると患者が述べた。リンパ節腫脹は触知されなかった。パラコクシジウム症の血清学的検査結果は未着で、リンパ節生検の培養では(微生物の)発育は認められなかった。
患者はドキシサイクリン治療中止を考慮(希望)しており、我々は次の疑問を検討した。
①パラコクシジウム症感染などの他の診断は可能か?
②血清学的検査は、新規感染症ではなく過去のバルトネラ菌への曝露を反映している可能性があるか?
③他の抗菌薬の選択肢はあったか?
最初の病状は非典型的であったが、パラコクシジウムの可能性はあると考慮した。①患者はブラジルの都市に滞在したと報告した。パラコクシジウム菌は地方環境に多いが、同感染はブラジル全土で発生する可能性がある18。さらに、胸部CTでは、特徴のない小結節が認められたが、免疫正常宿主でのバルトネラ感染症では非典型的である19。
②第二に、CDCは、シェルターから拾ってきた猫(adopted shelter cat)の30〜40%がバルトネラに関連する菌血症を有し、猫の世話をするほとんどの人は抗体陽転しないと推定している20。
③三番目に 代替の抗菌薬の可能性について議論した。アジスロマイシンやクラリスロマイシンは長期使用で聴器毒性を、エリスロマイシンは胃腸障害を、ST合剤(患者は以前に受けていた)はバルトネラに対するin vitro活性が不安定で臨床効果不十分(症例報告21)等の可能性がある。 抗菌薬選択と治療期間の情報データは限られており、ほとんどがexpert opinionレベルである22。
最終的に、2〜3か月の抗菌療法とした。患者は原因不明の軽度腹痛が持続していたが、どの時点でも眼科的、神経学的、肝脾心病変等の明らかな所見は認めなかった。
長期化する症状と確定診断できれば抗菌薬継続を決定できると思われ、リンパ節標本の16SリボソームRNA(rRNA)遺伝子配列決定目的でPCR検査に送られた。保存16SrRNA遺伝子のプライマーを用いてほとんどの種類の細菌の固有記号(署名?)(unique signature)を識別する。
結果判明まで、ドキシサイクリン投与は継続した。①バルトネラ菌量が非常に少ないため病理学的検査では認められず、②生検前に(抗菌薬)治療されていたことから、本検査の陰性的中率は低いと予想した(菌量が少なく、抗菌薬も投与済みなので、偽陰性が生じる可能性が高く、陰性といっても的中率は低い)
●最終診断テスト
16S rRNA遺伝子のPCR検査では、B. henselae DNAが示された。右鼠径部リンパ節生検からの以前のWarthin–Starry銀染色の再評価では、微生物は認められなかった。 Warthin-Starry銀染色は、最初に評価されたリンパ節組織のパラフィン包埋ブロックで再検され、組織学的評価目的に提出され、リンパ節組織の残りのパラフィン包埋ブロック3つのすべてでWarthin-Starry銀染色が施行された。
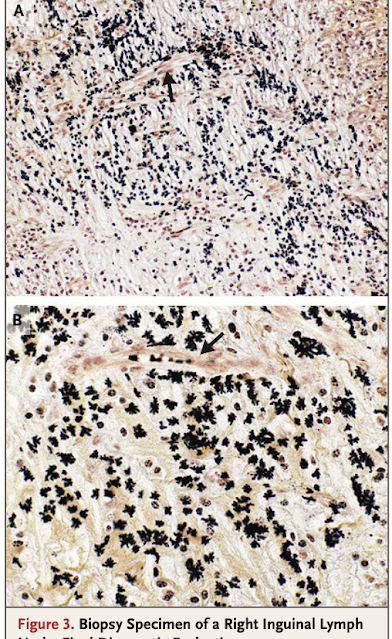
唯一のブロック(最初に染色されたものとは異なるもの)で、小血管に(関係して)多形性桿菌が塊・集簇で散在した病巣がWarthin–Starry銀染色で認められ、B.henselae感染と合致する所見であった(図3Aおよび3B)
●ファローアップ
PCR検査結果を患者に伝えところ、次のような追加の病歴が判明した。
「入院1ヶ月前に子猫を拾ってきた後、大人猫の方が無気力、食欲不振、腹痛等が始まり、大きなリンパ節に気づいたため獣医院を受診し、リンパ節吸引をしたが確定診断されず、大人猫の状態は5〜7日後に改善した」との追加情報である。
振り返ってみると、子猫が病気の原因であったと推測した。症候性の子猫は、若い大人猫よりも高悪性度の細菌血症を呈する可能性が高く、また(人を)引っ掻く可能性が高い。①感染したノミの糞便が猫の爪を汚染し、②人間の傷に生菌を接種することがヒト感染メカニズムとして推定される。猫の治療ではなくノミの駆除が予防の鍵である24,25。患者はドキシサイクリン治療を続け、 3か月後、B. henselae力価は定量の上限超えから1:128に低下し、B. quintana力価は正常化し、腹痛もなくなった。さらに、paracoccidioides検査は陰性であった。
最終診断 Bartonella henselae感染症(猫ひっかき病)
------------------------------------------------------------------------------------------------------
まとめ
・猫引っ掻き病を診断するのは大変
→結果が判明するまでに時間がかかるので、疑ったらとるものとって治療を開始する