風邪の本といえば、岸田直樹先生や山本舜悟先生の名著があります
自分もこれらの本を何回も読み、臨床に生かしてきた一人です
そんな名著がある中で、具先生が風邪の本(自分も末席に加わらせていただきました)を出されるとのことで、とても楽しみにしておりました
その反面、何を書くべきか非常に悩みました
実は他の著者も同じ意見であり、みな口を揃えて「苦しい・・・」と言っていました
なぜなら、すでに風邪については前述の2冊で語り尽くされているのでは?という心理があったからです
(でも具先生からの依頼は断れない・・・というのが本音です)
だからこそ、各著者が頭を抱えながら書かれた内容であり、
それが伝わってきます
各著者のことをよく知っているからかもしれませんが、
内容も信頼もできますし、読んでいて顔が思い浮かび、
本越しに語りかけられている感覚でした(特に第三章は必見です 笑)
岸田先生や山本先生が書かれた本は単著でありますが、
具先生が作られた今回の本は多くの先生が関わっております
読み進めていくと、奇跡的なほど各先生の書かれた内容を補足・深掘りするような順序になっています
各章ごとに著者が変わっているにもかかわらず、内容がぶれておらず、
ブラッシュアップされていく構図になっております
風邪を「疾患 disease」としての認識だけではなく、
「illness 病い」として捉えることができる一冊になっており、診療の世界観が変わるでしょう
結論、今までにない方面から風邪をみたような感覚であり、
風邪の診療が立体的になる印象でとてもおもしろかったです
この本を読んだ後は、患者さんの見え方が変わります
感染症診療の原則に則って風邪について考えてみる
1 患者背景
2 感染部位
3 微生物
4 治療
5 適切な経過観察
この5つが感染症診療の5つの原則である
5つの中で最も重要な患者背景だが、患者背景といっても漠然としているので、
筆者はさらに3つに分けている
(1) 免疫状態
(2) 曝露
(3) 余力
三角形の中に逆三角形があるイメージである
風邪も感染症であり、基本に忠実にこの5原則に沿って考えていくと良いであろう
1 患者背景
まず患者背景から考えてみる
患者背景の中でまず考えるのは、患者さんの免疫状態である
(1) 免疫状態
注意すべきは内服歴と既往歴である
免疫不全はコロナの重症化リスクであり、
免疫抑制状態の場合はコロナやインフルエンザの検査や治療を閾値低めに行なった方が良いであろう
免疫不全者が「風邪をひいた」というプレゼンテーションで見逃したくないのは、
ニューモシスチス肺炎や間質性肺炎の増悪、肺胞出血といった致死的な疾患である
風邪の診療で最も大事なことは、風邪を診断することではなく、
致死的な疾患を見逃さないことに尽きる
(2) 曝露
次に曝露であるが、曝露を聞くよりは生活スタイルを聞くのがコツである
まず若年成人であれば、仕事を聞く。職業によって曝露は自ずと想像できる。
自分の場合、問診のかなり初期の段階で仕事を聞くことが多い。
だた仕事を聞くことは、ややプライベートに踏み込むことになるので、
コツが必要である。
自然に仕事について聞くための例を挙げる。
(若い男性が咽頭痛を主訴にきた場合)
Pt「3日前から喉が痛くて・・・痛み止めを飲んでも治らなくて来ました」
Dr「そうなんですね。痛みがだんだん強くなってきたということですね。
今日はお仕事、お休みされてきたのですか?」
Pt「はい、上司に行ったら病院いけって言われて、休みをもらいました」
Dr「なるほど。3日前に症状が出てからはお仕事にはいけていますか?」
Pt「はい、いっていました。」
Dr「痛みがあっても頑張って仕事されていたのですね。
そういえば、お仕事は何をされているのですか?」
Pt「営業です。なので喉が痛いので、喋りにくくて・・・」
といった感じである
症状を日常生活に乗せて病歴聴取すると、困りごとや普段の生活が透けてみえる。
症状と生活歴は分けて聞くべきではない。
そして家族構成を聞く。
家族の中に学校や社会とactiveな繋がりがあれば、その方からの感染がありうる。
仕事がなく独居であっても、自宅以外に外に出る機会はありますか?と聞くと、
友達とご飯やカラオケに行きますと言うご高齢の方も珍しくはない。
風邪をひいている人や周りでコロナが流行っていますか?とはお作法的には聞くが、
あまりこの質問で引っかかる人は少ない。
その場合、本人が一番分かっているので、質問しなくても自分から言ってくれることが多いからである。
(3) 余力
余力については、元々のADLや介護度、栄養状態、バイタル、慢性疾患の有無を確認する。
見た目でフレイルや羸痩が進んでいたり、ショックバイタルであれば、
閾値低めに検査や治療が必要になる
病原微生物を外すわけにはいかないので、治療はエンピリックにならざるを得ない時が多い。
基礎疾患のない若年者で重症感が強ければ、心筋炎や髄膜炎、肝炎を考慮する。
2 感染部位
風邪の感染部位は上気道である。そのため、鼻汁、咽頭痛、咳が等しく出現する。
逆にどこかにだけ強い症状があった場合は、風邪とは言い難くなる。
咽頭痛だけやたら強い場合は、咽頭炎や扁桃炎の可能性がある。
どこか単一部位だけに強い症状の場合は、ウイルスよりは細菌感染症を疑いたくなる。
症状や診察でどこに感染があるかを確認する。
ウイルス性疾患の症状としては局所症状とサイトカインによる全身症状(倦怠感、食欲低下、頭痛、関節痛、筋痛、抑うつ気分)が出てくる。
風邪を引き起こすウイルスの場合は局所症状も全身症状もmildである。
インフルエンザの場合、局所症状はmildだが、全身症状が強い。
風邪とインフルエンザは始まりや経過が異なるため、病歴で違いを見出すことができる。
インフルエンザlike(高熱、頭痛、節々の痛み)の症状であれば、
風邪を引き起こす微生物ではない可能性が高く、病原微生物の推定に寄与する。
例えば、キャンピロバクターやリケッチア、レジオネラ、腎盂腎炎などは、
一見インフルエンザのような症状でくる。
インフルエンザの流行があれば、インフルエンザで良いが、
流行がないのにもかかわらずインフルエンザっぽい症状でこられた場合、
季節外れのインフルエンザと呼んでいる。
その場合、考慮するのは海外渡航歴である。
赤道付近の国々では季節関係なくインフルエンザが流行しており、
南半球では流行が北半球と逆である。そのため、海外渡航歴の確認は必須である。
海外渡航がなければ、他のインフルエンザ症状をきたす疾患の鑑別を行なっていくことになる。
ウイルス全体的に言えることではあるが、プレゼンテーションは千差万別である。
最も軽症であれば、無症状もありうる。
そして重症の場合は、肺炎にいたり、最重症の場合は心筋炎や脳症を引き起こす。
各ウイルス✖️年齢によってプレゼンテーションにある程度の傾向があるため、
それらをゲシュタルトとして記憶していく必要がある。
特徴的なゲシュタルトを示すウイルスもいる。
特に皮疹を呈するものは、病歴や皮疹の分布でウイルスを想定できる。
麻疹、風疹、アデノウイルス、ヘルパンギーナ、手足口病、パルボウイルスなどである。
喉の所見やリンパ節腫脹が特徴的なものは、IM likeと呼ばれ一つのカテゴリーとして考えることができる。
しかし、典型的なゲシュタルトが全てではないということは知っておかなければならない。
年齢や免疫状態が異なれば、同じ微生物でもプレゼンテーションが異なる。
例えばパルボウイルスや手足口病などである。
筆者もパルボウイルスに感染した経験があるが、
下肢には掻痒感を伴う発疹が出現し、関節痛が激しく階段の登り降りが困難であった。
子供からもらったウイルスではあるが、大人が子供同じとプレゼンテーションで来るとは限らない。
新型コロナウイルスも年齢によって症状が異なる。
子供も場合は消化器症状や痙攣発作が多い。
またコロナの場合は、嗅覚障害や味覚障害が特徴的な症状であり、
鼻閉がないのにも関わらず、これらの症状があった場合は、コロナの可能性が高い。
このように特徴的な症状があれば、
原因微生物を想定することは可能であるが、
非特異的な症状しかない場合(例えば普通の感冒症状のみ)は、病原微生物の推定は困難である。
その場合の想定は、地域の疫学状況や検査に頼らざるを得ない。
3 微生物
風邪の原因微生物はウイルスがほとんどである。
新型ではないこれまでのコロナウイルス、ライノウイルス、アデノウイルスなどである。
ウイルスの診断はこれまでは行われてこなかったが、フィルムアレイなどの呼吸器パネルによって短時間に多数のウイルスの同定が可能になった。
しかし、風邪症状の人、全員に行うような検査ではなく、症例を絞って検査を行うべきであろう。
インフルエンザやコロナウイルス感染症を疑っている場合は、インフル・コロナの抗原キットで十分である。
細菌感染症が示唆される場合(二峰性の経過や単一部位だけの炎症)は、
痰のグラム染色やA群溶連菌の迅速キット、マイクプラズマの迅速キットを行い、
菌の推定を行い治療に繋げるべきである。
しかし、コロナの弊害としてグラム染色や検体採取の閾値が上がってしまった。
だが、大事なことは一手間を惜しまないことである。
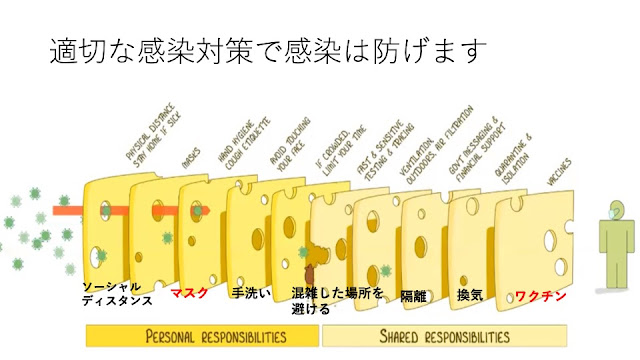
治療に直結するため、適切な感染対策を講じた上で検体採取やグラム染色を忘れないようにしたい。
ウイルスは多数存在するが、その中でも優先順位をつけて考えていく必要がある。
1、感染対策上重要なもの(空気感染:麻疹、水痘、性行為感染:HIV、肝炎ウイルス、HSV、妊婦への感染:パルボ、風疹、CMVなど)
2、治療が可能なもの(インフルエンザ、HIV、コロナ)
3、同定が可能なもの(迅速キット、フィルムアレイ、抗体・ペア血清、PCR)
4、その他:治療もできないし、検査もできないもの
こういった概念を包括するのが、5Cという考え方である。
common, critical, curable, infection control, costの5つである。
3Cで鑑別疾患を挙げた後、実際のマネージメントに必要なのは2C(infection control, cost)である
4 治療
感染症の治療で一番初めに考えることは、気道が確保されているかどうかである。
深頚部膿瘍や喉頭蓋炎の患者さんが「風邪をひいた」という主訴で来ることはよくある。
患者さんの声と見た目でピン!と来て、ギアを切り替えて欲しい。
次にドレナージやデブリードマンの必要性を考える。
喉が痛いと言われた際は、開口障害に注目する。
コロナ時代になって一番変わったことは、マスクを患者さんがほぼ100%つけていることである。
マスクを皆がしているため、口の中へのアプローチに時間が生じてしまうようになった。
喉が痛い患者さんの場合は、早めに口腔内の観察を行うことで、
早期診断や早期治療が可能となる。
ドレナージの必要がなければ、抗生剤や抗ウイルス薬を処方するかを考える。
風邪の場合、病原微生物の大半はウイルスである。
コロナやインフルエンザ以外のウイルスには抗ウイルス薬は不要のため、基本的には対処療法となる。
ましてや風邪は細菌感染症ではなく、治療や予防的な抗生剤の投与は推奨されていない。
そのため、風邪と診断した場合の治療で考えるべきことは、
コロナとして抗ウイルス薬を処方すべきかどうか、対処療法をどうするかである。
対処療法は全ての症状に薬を処方するのではなく、困っている症状を優先的に治療を行う。
それぞれの症状を定性評価(あり・なし)するのではなく、
定量的に評価(+++、+、±)する必要がある。
対処療法も奥が深く、ぜひこだわりを持っていただきたい。
対処療法が上手になると、患者さんの満足度が上がり、Dr ショッピングを防げるであろう。
対処療法の場合、薬物療法だけでなく、非薬物療法も伝えることができると良い。
薬が嫌いな人は思った以上にたくさんおられる。
非薬物療法のメリットとしては、副作用がほぼなく、
患者さん自身が行うことで、自分の健康への自己決定権が増す
そうすることで、ヘルスリテラシーも高まっていく。
薬物療法であれば漢方と西洋薬に精通していると、上手に症状緩和をすることができる。
漢方と西洋薬のどちらも提示することで、患者さん自身が診療や治療に参加していただき、
自分で選んだ薬であると認識してもらうことで、
副作用の防止につながりプラセボ効果もあるのではと思っている。
5 適切な経過観察
適切な経過観察とは、診察の最後のアドバイスにつながってくる。
風邪という診断が正しければ、症状のピークの後、2、3日たつと軽快し7日目には改善してくる。
風邪の時間経過を伝えることは重要で、その経過から外れた場合は、もはや風邪ではない。
と・・・医者だけが理解しているのではなく、患者さん自身が理解していただく必要がある。
人によってはいわゆる「風邪をこじらせた」と言われるように、倦怠感や咳が持続したり、
副鼻腔炎や肺炎を合併することもある。
そのため、次回の受診のタイミングや今後の望ましい経過についてお伝えしておくことが肝要である。
コロナの場合は後遺症が残る可能性もあるが、強調しすぎると不安を煽り、
そのアドバイス自体が後遺症の引き金になる恐れもあり、注意したほうが良いであろう。
まとめ
・風邪であっても感染症診療の5原則から外れるものではなく、
感染症診療の5原則で考えることが大事
→患者背景は「免疫」「暴露」「余力・全身状態」を考える
・コロナ時代の影響として、マスクの着用・検体採取やグラム染色の閾値上昇、
治療の変化(抗ウイルス薬の処方の有無)が挙げられる
→風邪診療がアップデートされた
・そんなコロナ時代に「今さらきけない疑問に答える 学び直し風邪診療」 はピッタリな本です